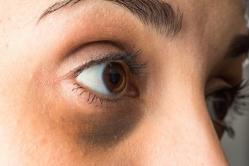
Жаропонижающие средства для детей назначаются педиатром. Но бывают ситуации неотложной помощи при лихорадке, когда ребенку нужно дать лекарство немедленно. Тогда родители берут на себя ответственность и применяют жаропонижающие препараты. Что разрешено давать детям грудного возраста? Чем можно сбить температуру у детей постарше? Какие лекарства самые безопасные?
К сожалению, иногда возникают ситуации, когда ребенка необходимо положить в больницу для наблюдения и лечения под круглосуточным контролем врачей, во избежание возникновения осложнений и угроз здоровью и жизни. Если госпитализация неизбежна, то родителям необходимо подготовить себя и ребенка к этому периоду времени.
С какого возраста ребенок лежит в больнице один без родителей?
При оформлении ребенка в стационар часто родители сталкиваются с отказом медицинского персонала в присутствии кого-то из близких рядом с ребенком. Даже у детей старшего возраста больничная обстановка может вызвать дискомфорт и скованность, а для малышей пребывание в стационаре без близкого человека может стать настоящим стрессом.
Важно! В соответствии с Семейным кодексом ребенком признается лицо в возрасте до 18 лет.
Российское законодательство гласит, что один из членов семьи имеет полное право находиться рядом с ребенком в больнице на протяжении всего лечения без оплаты предоставленного спального места и питания, но…
Но на следующих условиях:
- Нахождение с детьми в возрасте до 4 лет.
- Нахождение с детьми в возрасте старше 4 лет при наличии медицинских показаний.
Руководство больницы не имеет права брать плату за питание и предоставление спального места с родителя, но и не обязано предоставлять условия для совместного пребывания. Это означает, что по усмотрению руководства, матери или отцу могут предоставить постель и питание бесплатно, на платной основе либо отказать в обеспечении условий.
Важно! Законный представитель имеет право в любое время находиться рядом с ребенком, независимо от возраста, состояния пациента и оснащенности больницы местами для пребывания родителей.
При этом в качестве лиц, находящихся в больнице с ребенком и осуществляющих уход, могут быть не только отец или мать, но и бабушка, дедушка, старшие сестры и братья и иные родственники.
Основными причинами, по которым отказывают в бесплатном совместном пребывании, являются:
- Отсутствии возможностей для предоставления родителю условий круглосуточного пребывания, чаще всего в виде отсутствия дополнительной кровати.
- Склонение к использованию платных услуг, в том числе платной индивидуальной палаты.
- Особый режим допуска посторонних в отделение в виду карантина и соблюдения повышенной стерильности (хирургия, реанимация, ожоговое или инфекционное отделения).
Но даже после достижения 4-летнего возраста многие малыши еще не могут самостоятельно позаботиться о себе даже в соблюдении элементарных правил гигиены. Оставшись без поддержки родных в больничных стенах, малыш может получить серьезную психологическую травму на всю жизнь.
Из практики российских матерей, при отсутствии условий для совместного пребывания, один из членов семьи просто спит вместе с ребенком на одной постели, а питание осуществляет из тех продуктов, что передали родственники. Одни дети остаются в палатах обычно в старшем возрасте — примерно после достижения 12-14 лет.
Оформление больничного листа на родственников, находящихся с ребенком в больнице
В соответствии с законодательством больничный лист выдается лицу, пребывающему с ребенком в стационаре и осуществляющего уход за ним, независимо от степени родства. Это могут быть не обязательно мамы и папы – если в больнице с ребенком находится бабушка, дедушка, даже тетя или дядя, больничный лист выписывается в любом случае.
Исключением являются ситуации, при которых больничный лист НЕ предоставляется:
- Уход за ребенком, находящемся в стационаре и достигшего 15 лет, кроме случаев ухода за ребенком-инвалидом.
- Уход в периоды восстановления и ремиссии.
- Если родственнику, ухаживающий за ребенком, не нужно освобождение от работы (безработные, пенсионеры, родители, находящиеся в отпуске за свой счет или , родам и уходу за ребенком, не достигшим 3 лет).
Как подготовить ребенка к больнице: права малыша и правила поведения
Случаются ситуации, когда нет возможности находиться рядом с ребенком в больнице, например, если дома остаются младшие братья и сестры, или по причине состояния здоровья родителя, который не сможет обеспечить полноценный уход. Отправляя ребенка в больницу одного, каждый родитель должен знать о правах маленьких пациентов и заранее рассказать о правилах поведения в стационаре.

Право на принятие решения о медицинском вмешательстве
До достижения возраста 15 лет все решения за медицинское вмешательство принимают законные представители ребенка, чаще всего которыми являются родители. После 15 лет допускается самостоятельное принятие решений о лечении пациентом.
Право на получение информации
Одним из главных прав, предоставляемых родителям детей или непосредственно самим пациентом является полное информирование о проводимом лечении, применяемых процедурах и медицинских препаратов. Ребенок или его законный представитель всегда имеют право задать вопрос о своем диагнозе, результатах анализа и узнавать любую другую информацию, касающуюся его лечения.
Право на посещение родственниками
В случае, если ребенок лежит один, он имеет право на посещение родственниками в любое время. Чаще всего график посещений устанавливает медицинское учреждение. Посещение ребенка на определенных условиях возможно даже при его нахождении в хирургии или реанимации.
Правила поведения
Перед госпитализацией впервые, если она осуществляется не в экстренном порядке, ребенку необходимо рассказать об основных правилах, которым он обязан следовать для скорейшего выздоровления и возвращения домой.
Основные правила:
- Соблюдение режима и распорядка дня . Подъем, время для еды и посещения процедур и осмотров должны соблюдаться даже в том случае, если дома ребенок привык к другому распорядку. Если первое время маленький больной растеряется или запутается в режиме, он всегда может ознакомиться с ним на информационном стенде или спросить у медицинского персонала.
- Выполнение указаний врача и медсестер, прием лекарств и посещение процедур . Важно дать понять, что прием лекарств и все медицинские процедуры нужно выполнять в обязательном порядке и без капризов, даже если это не очень приятно, для того, чтобы вылечиться как можно скорее и не получить осложнения.
- Соблюдение элементарных правил гигиены . Ребенок должен с детства быть приучен к обязательным гигиеническим процедурам: чистке зубов, умыванию, причесыванию и подмыванию. Если умыться и почистить зубы может практически любой малыш старше 4 лет, то подмывание может вызвать трудности. Для решения этой проблемы можно предложить использовать влажные салфетки.
- Соблюдение тишины и покоя в отделении . Громкие крики и беготня по коридорам может мешать другим пациентам, которым необходим покой. Поэтому важно донести, что с активными играми лучше подождать до возвращения домой.
О правилах поведения можно рассказать в игровой форме. Главное, чтобы при разговоре ребенок был спокоен и мог воспринять информацию.
Что взять в больницу с ребенком: список необходимых вещей
Независимо от того, отправляется ли ребенок в больницу один или с родителем, необходимо взять необходимый минимум вещей:
- Средства личной гигиены: зубная щетка, паста, мыло в мыльнице, 2 полотенца для лица и рук, расческа, влажные салфетки.
- Нижнее белье (трусики, маечки) 2-3 комплекта.
- Одежда для палаты: любая удобная домашняя одежда (футболки, брюки, комбинезоны, спортивный костюм) и обувь (тапочки, сандалии), носочки или колготки 2-3 пары.
- Посуда для еды: кружка и ложка.
- Вещи для досуга: любимая игрушка, книга или журнал, карандаши, фломастеры, пластилин – все, чем увлекается ребенок и что поможет ему скрасить время пребывания в больнице.
Если ребенок ложится в больницу с родителем , то можно взять с собой планшет или ноутбук для того, что смотреть мультики или слушать музыку в свободное время или во время неприятной процедуры (например, во время капельницы).
Если ребенок госпитализируется без родных , то можно положить ему мобильный телефон с зарядным устройством, если он уже умеет пользоваться им, для поддержания постоянной связи.
Одежды лучше брать немного и просить родных каждый раз забирать грязные комплекты и приносить чистые. Прочие вещи и продукты могут также передавать родственники во время посещения.
Что можно передать ребенку, если его положили в больницу?
Госпитализация для ребенка – это большой стресс, вызванный сменой обстановки и болезнью.
Для того, чтобы скрасить время его пребывания в больнице, можно передавать приятные мелочи:
- Предметы хобби: предметы для рисования, лепки, конструкторы, паззлы – игрушки, которые на некоторое время отвлекут от грустных мыслей и займут время.
- Любимые вещи: помимо игрушки, это могут быть личные любимые вещи, например, подушка, тарелка или зеркальце.
- Вкусности, полезные источники витаминов и любая любимая еда ребенка, разрешенная врачом: домашние супы и бульоны, отварное мясо, свежие овощи и фрукты, соки и компоты, йогурты, творожки и другие кисломолочные продукты.
При госпитализации ребенка необходимо помнить о том, что данная мера необходима для сохранения здоровья и жизни. Врач может назначить лечение в стационаре, предвидя возможные последствия и осложнения течения болезни. При пребывании в стационаре родителям важно сохранять спокойствие и позитивный настрой, передающиеся больному и являющиеся залогом скорейшего выздоровления.
Итак, вы поступили в больницу Вам следует знать, что по существующему закону ребенка госпитализируют вместе с одним из родителей (в редких случаях с бабушкой, родной тетей) лишь до трех лет.
Часть первая.
Только вместе
Как правило, в больницу госпитализируют. Если заболевание находится в острой фазе, то либо из дома, либо из детской поликлиники малыша на "скорой" срочно доставляют в стационар. В случае, когда общее самочувствие ребенка не вызывает опасений, врач может разрешить явиться в больницу самостоятельно в течение указанного срока. С одной стороны, это не очень удобно, так как искать приемный покой, оформлять документы и объясняться с медперсоналом придется непосредственно то вам, а не врачу "Скорой помощи". С другой стороны, это неплохо с той точки зрения, что вы сможете хотя бы спокойно и без суеты собраться, взять все необходимое.
Итак, вы поступили в больницу Вам следует знать, что по существующему закону ребенка госпитализируют вместе с одним из родителей (в редких случаях с бабушкой, родной тетей) лишь до трех лет. Затем, чтобы быть рядом с малышом круглые сутки, вам потребуется устное разрешение заведующего отделением или, если тот не решается брать на себя такую ответственность, письменное согласие главного врача больницы. Как правило, оно дается лишь в том случае, когда за крохой действительно нужен постоянный контроль. При серьезных заболеваниях, когда, например, малыш не имеет возможности самостоятельно передвигаться. В противном случае в большинстве отделений за исключением разве что реанимационного и тому подобных родители могут находиться только с 8 утра до 8 вечера. В обязанности мам и пап, находящихся в отделении, входит:
- двухразовая уборка палаты (в некоторых больницах родители раз в день убирают еще и какую-нибудь "общественную" территорию - туалет, душевую, коридор). Раз в неделю производится генеральная уборка, а также "субботники" на околобольничной территории.
- Кроме того, в некоторых больницах в пищеблок за завтраком, обедом и ужином также ходят родственники маленького пациента. С одной стороны, это прямая обязанность буфетчицы, но в связи с экономией во многих отделениях эта штатная единица попросту отсутствует.
Выписка из Правил внутреннего распорядка для родителей, находящихся в стационаре по уходу за детьми.
- соблюдать чистоту, содержать в порядке постель, больничную мебель;
- ухаживать за своим ребенком и за детьми, которые находятся в этой же палате;
- кормить своего ребенка строго по назначению врача;
- иметь анализы на дисбактериоз, гепатит, ВИЧ;
- во время тихого часа находиться в палатах.
Разрешается:
- хранить небольшие порции продуктов в специальном холодильнике "для передач";
- готовить еду не больше, чем на одни сутки (порцию);
- хранить открытые молочные продукты не более одного дня, а закрытые строго до даты, указанной на упаковке, все продукты должны быть подписаны;
- смотреть телевизор, посещать игровую комнату и разговаривать по телефону в строго отведенное на это время.
Запрещается
- хранить продукты в палате;
- отлучаться из отделения без разрешения медицинского персонала;
- самовольно брать из "молочного" холодильника детское питание;
- ложиться спать с ребенком на одну постель;
- курить на территории отделения и лестничных площадках;
- распитие спиртных напитков, в том числе и пива;
- хранить в палате личные вещи, кроме тех, которые необходимы ребенку;
- использовать нагревательные и другие бытовые приборы;
- хранить лекарственные препараты, не прописанные лечащим врачом.
Считается, что за нарушение этих правил того, кто ухаживает за ребенком, могут моментально выписать. Тем не менее это не так, точнее, не совсем так.
Часть вторая.
Начнем с того, что практически все эти правила благополучно нарушаются, так как младшему медицинскому персоналу, который остается на сутки, очень удобно присутствие кого-нибудь из родителей. Представьте себе 20, а то и больше детей, и за всеми в течение ночи нужно присматривать! А тут мамочка рядом -случись что, прибежит и позовет. А врач... Откуда он узнает, что женщина тут ночевала?.. В общем, и тем и другим хорошо. Кстати говоря, старший медицинский персонал на самом деле в курсе, но тоже прикрывает на происходящее глаза. Конечно, за исключением вопиющих нарушений.
Соблюдение негласных правил и субординации
Напоследок хочется сказать о медперсонале и вашем эмоциональном настрое.
Что касается ваших эмоций, то никаких слез, никакой вселенской скорби на вашем лице ребенок видеть не должен. Малыш работает с вами на одной эмоциональной волне, и даже если вы тревожитесь, постарайтесь не показывать ему этого.
Кроме того, попадая в больницу, возьмите для себя за правило не слушать рассказы других родителей и уж тем более примерять их на себя и своего ребенка. То, что у вас один диагноз, вам столько же лет и вы поступили в один день, ровным счетом ни о чем не говорит и ничего не значит. Каждый организм индивидуален и переносит лечение по-своему
Будьте здоровы!
Cписок необходимых вещей для госпитализации и больницы.
Из документов:
- паспорт;
- страховой медицинский полис ребенка;
- направление на госпитализацию;
- анализы (общий - кровь, моча, на СПИД, справка об отсутствии контакта с инфекцией).
Из вещей:
- средства личной гигиены для себя и ребенка (зубная паста, щетка, мыло, полотенце - большое и маленькое, влажные салфетки, мочалка, шампунь);
- сменная одежда и обувь. Малышу: тапочки, носки или колготки, пара комплектов нижнего белья, пижама для сна, повседневная и уличная одежда. Последняя пригодится даже в том случае, если вы не будете гулять. Например, при походе в другой корпус или если вас решат отвезти на обследование в другую больницу.
Маме:
- тапочки, халат или футболку с лосинами, то, в чем вы будете спать, верхнюю одежду, белье.
Из посуды:
- Тарелки - мелкую и глубокую, двойной комплект столовых приборов.
- Нож лучше брать складной и многофункциональный.
- Не забудьте маленькое кухонное полотенце, кипятильник.
И еще один совет. Даже если ребенок тяжело болен, потакать всем его шалостям и удовлетворять любой каприз не самый хороший выход. Тем более что любая мама в состоянии отличить нытье "по поводу" и без. Не забывайте о том, что очень скоро ваш малыш поправится, вы вернетесь домой, и... Боже мой, кому как не нам знать, что к хорошему привыкаешь быстро.
Как не потерять голову, собирая малыша в больницу Калугина Иринажурнал "Няня" , 1999 год № 10Наверное, нетрудно представить себе состояние родителей, когда приехавшие врачи "скорой помощи" предлагают госпитализировать малыша. Причиной может быть подозрение на аппендицит, высокая температура с угрозой судорог или бытовая травма. Что делать? Соглашаться ли на предложение доктора? Как не потерять от страха голову, отправляя ребенка в больницу?
Да и времени на сборы практически нет. А надо срочно паковать сумку, предусмотреть каждую мелочь. Вопрос этот не праздный, особенно учитывая тот факт, что в большинство детских отделений родителей пускают совсем неохотно.
Итак, самое главное правило. Если вашему крохе уже исполнился месяц, вы обязательно должны получить в своей детской поликлинике полис медицинского страхования. Не откладывайте это дело на потом. В жизни все бывает, и, несмотря на жаркие заверения руководителей службы "Скорой помощи" о недопустимости требований полиса в экстренных ситуациях, первый вопрос врачей из дежурной бригады будет: "Полис есть?". Если заветная розовая бумага уже давно у вас, необходимо сделать с нее несколько копий, а также заламинировать ее. Во многих московских поликлиниках такой полис меняют на пластиковую карточку, что намного удобнее. Кстати, и свой полис (особенно если вашему малышу еще не исполнилось 5 лет) держите в пределах досягаемости - при совместной госпитализации с ребенком он вам тоже понадобится. Например, вы ложитесь в больницу вместе с малышом - назначена обычная плановая операция (по поводу грыжи, например, или удаление аденоидов) или для проведения необходимого обследования.
После получения направления в конкретную больницу советую не полениться позвонить в приемный покой (как правило, его телефон всегда указан в направлении) и выяснить, что именно можно (и нужно) взять с собой. К сожалению, бедность наших стационаров уже давно стала притчей во языцех. Вам же необходимо будет обеспечить себе и ребенку хотя бы минимальный бытовой комфорт. Обязательно положите чашку, ложки (чайную и столовую), вилку и нож (естественно, безопаснее складной). С тарелками, как правило, проблем нет. Не забудьте туалетные принадлежности, туалетную бумагу и маленькое полотенце. Спокойно обдумайте, что вам лично может понадобиться в течение нескольких дней изоляции. Вместо халата лучше взять с собой спортивный костюм или летние брюки с майкой, это удобнее. Если вы поступаете в хирургическое отделение, будьте готовы к тому, что любимые шерстяные носки и вязаную жилетку придется оставить дома. Позаботьтесь об обуви, она не должна промокать - от луж на полу в детском отделении никто не застрахован. Не стесняйтесь спросить, есть ли в отделении телефон. Возможно, придется запастись десятком жетонов для связи с внешним миром.
Захватите с собой бутылку минеральной воды, пару пакетиков сока, чай, любимые конфеты малыша. Тем более что после первой же больничной трапезы вам станет ясно, насколько и чем вам нужно ее разнообразить, об этом позаботятся ваши ближайшие родственники, которые будут навещать вас в больнице.
За несколько дней до госпитализации психологи советуют ненавязчиво рассказывать ребенку, особенно маленькому (2-5 лет), о больнице и врачах, как говорится, готовить его "морально". При желании можно превратить этот процесс в игру. А после выписки маленькие дети обожают истории о том, что с ними произошло в больнице. Считается, что многократно проговаривая неприятную для малыша ситуацию, мы как бы внутренне освобождаем ребенка от негативных воспоминаний. Так что не ограничивайте себя. Хитом сезона у моего трехлетнего сына был рассказ о том, как ему ставили в больнице капельницу и как мужественно он себя при этом вел.
Теперь о госпитализации экстренной. К сожалению, большинство неприятных происшествий с детьми происходит почему-то вечером в субботу или в воскресенье ночью? Взрослые бегают в панике по квартире, пытаясь сообразить, что может понадобиться в больнице в ближайшее время. Причем ничего дельного на ум не приходит. Чтобы избежать таких ситуаций, есть простое правило. Я позаимствовала его у подруги, которая до рождения ребенка была вынуждена часто ездить в командировки. У нее на кусочке картона был написан маленький список необходимых в отъезде вещей. Как только приходила пора собираться в дорогу, она спокойно доставала его и согласно номерам складывала дорожную сумку. Процедура эта, проводимая в спокойном темпе, занимала минимум 10 минут. Такой список поможет и при срочной госпитализации.
Поступая с ребенком в больницу по "скорой", в приемном покое не забудьте выяснить, какие правила возврата книжек и игрушек, принесенных с собой из дома. Иначе потеря мишки или куклы может стать настоящей трагедией для малыша. Ведь в некоторых отделениях (особенно связанных с кишечными и прочими инфекциями) игрушки, которые при этом могут быть только резиновыми, а также книжки не возвращаются. Исключением из общего правила считаются вирусные отделения, где проводится лечение острых респираторных инфекций. В случае чего вы всегда можете оставить те же игрушки в камере хранения вместе с верхней одеждой.
Теперь о некоторых полезных в больничных условиях вещах. Если дома у вас есть электронный термометр, возьмите его с собой. Быстрое и к тому же незаметное для спящего ребенка измерение температуры избавит вас от многих длительных минут ожидания. Не говоря уж о ситуациях, когда болезнь сопровождается резким и стойким подъемом температуры. В этих случаях ее измерение каждый час-два становится жизненно необходимым.
Купите про запас пяток воздушных шаров. Конечно, поступая экстренно в больницу, вам будет не до них, однако пройдет день-два, и лучшего развлечения для ребенка, чем разрисованный веселыми рожицами воздушный шарик, вам не придумать. Это также относится к карандашам и фломастерам - рисование отвлекает от больничных проблем и может на некоторое время занять ребенка.
Более взрослых детей и подростков госпитализируют без родителей, что, на мой взгляд, добавляет проблем как самим родителям, так и больничному персоналу. В больнице ребенку старшего возраста понадобится то же, что понадобилось бы и вам. Кроме того, в уже собранную сумку обязательно нужно положить четко написанные на плотном листе бумаги все необходимые телефоны: служебный родителей, домашний бабушек, тетушек, пейджера, если он есть.
Даже если посещения не разрешены (например, в инфекционных отделениях), вы всегда можете (и имеете право!) встретиться с лечащим врачом.
Используйте это право по максимуму - не принимайте от доктора никаких отговорок типа "состояние стабильное, ребенок идет на поправку". Врач в курсе всех изменений в организме вашего ребенка - и вы тоже должны быть в курсе, ведь вряд ли любимое чадо расскажет вам за три минуты телефонного разговора о результатах анализа мочи.
Даже если список разрешенных для передачи продуктов ограничен, не пытайтесь настаивать на своем - не поможет все равно. Не беспокойтесь, больничная еда хоть и не самая вкусная, но продержаться на ней можно, а уж дома побалуйте малыша. Однако хлебобулочные изделия (а значит, и всякие плюшечки без начинки и печенья) принимают почти во всех больницах без ограничений.
Но главное - не сходите с ума от беспокойства, ведь вы сделали уже все от себя зависящее, теперь - дело за врачами, а уж они не подведут.
Желаю удачи и чтобы эти мои советы вам в жизни не понадобились!
Министерство здравоохранения Российской Федерации
Государственное Бюджетное Образовательное учреждение
Высшего профессионального образования
«Башкирский Государственный Медицинский Университет»
Кафедра терапии и сестринского дела с уходом за больными
Утверждаю
Зав. кафедрой,
Профессор Назифуллин В.Л.
«___»____________2014 г.
Лекция по дисциплине «Сестринское дело-2»
Тема: «Особенности реализации плана системного ухода за больными взрослыми и детьми терапевтического профиля»
Тема: Особенности реализации плана системного ухода за больными взрослыми и детьми терапевтического профиля.
Системный уход включает обслуживание больного, создание наиболее благоприятных условий для его выздоровления, облегчения страданий и предотвращения осложнений.
Уход за больными включает комплекс мероприятий, имеющих целью облегчить состояние больного и обеспечить успех лечения.
В ряде случаев больные нуждаются в применении специальных методов ухода, что зависит в первую очередь от характера заболевания.
На всех этапах деятельности медсестры при осуществлении сестринского процесса обязательными условиями являются:
Профессиональная компетентность, навыки наблюдения, общение, анализ и интерпретация полученных данных;
Создание доверительной обстановки при общении с пациентом;
Соблюдение конфиденциальности;
Согласие и взаимодействие пациента, планирование и реализация сестринского процесса по организации ухода;
Организация сестринского системного ухода за терапевтическими больными взрослыми и детьми начинается с выяснения жалоб (т.е. расспрос анамнеза заболеваний, анамнеза жизни), выявление проблем пациента, нуждающегося в удовлетворении и оценки общего состояния здоровья.
При оценке общего состояния больного взрослого и ребенка терапевтического профиля медсестра определяет:
Сознание пациента (ясное, адекватная реакция на окружающую обстановку), ступор (оглушение), сопор (глубокая стадия оглушения, беспамятство), кома (полная потеря сознания, утрата реакции на внешние раздражители).
Положение больного в постели: вынужденное, пассивное, активное.
Температура тела: нормальная, субфебрильная лихорадка(36,4-37⁰), гиперпиретическая лихорадка.
Состояние кожи и подкожно-жировой клетчатки, опорно-двигательного аппарата (цвет, развитие подкожно-жировой клетчатки, тонус, тургор кожи, сосудистый рисунок, отеки и.т.д.).
Состояние сердечнососудистой системы, и органов дыхания, пищеварения, почек и мочевыводящих путей.
Функции жизненно-важных органов.
Характер заболеваний (легкой тяжести, средней тяжести, тяжелое, крайне тяжелое течение).
Наблюдая за больными в процессе системного ухода, оценивается общее состояние. Различают:
Удовлетворительное,
Средней тяжести,
Тяжелое,
Крайне тяжелое,
Терминальное,
Состояние клинической смерти.
Системный уход – это поддержание санитарного порядка в помещении, где находится больной, забота о его удобной постели, чистоте белья и одежды, организация питания, помощь при приеме пищи, туалете, физиологических отправлениях и.т.д., выполнение всех предписанных медицинских процедур и лекарственных назначений, а также непрерывное наблюдение за самочувствием, состоянием больного.
Специальный уход включает особенности ухода, обусловленные спецификой того или иного заболевания или повреждения.
Правильно построенный режим обеспечивает пациентам своевременное питание, выполнение гигиенических и лечебно-диагностических мероприятий, полноценный отдых, а также способствует поддержанию соответствующего санитарного состояния в палатах (отделении).
Младшая медицинская сестра обязана следить за соблюдением в отделении тишины, своевременным отключением осветительных приборов, радио, телевизора во время дневного и ночного отдыха. Соблюдать правила внутреннего распорядка необходимо всем медицинским работникам. Четкий режим наряду с другими правилами способствует поддержанию лечебно-охранительного режима в лечебно-охранительном учреждении (отделении).
Каждому пациенту в зависимости от тяжести состояния назначается определенный индивидуальный режим.
Строгий постельный режим . Пациенту не разрешается вставать, садиться, активно двигаться в постели, поворачиваться.
Все гигиенические мероприятия, физиологические отправления больной совершает в постели. Младшая медицинская сестра ухаживает за пациентом, кормит его, следит, чтобы он не вставал, осуществляет все мероприятия, необходимые для выполнения правил личной гигиены тяжелобольного.
Постельный режим. Пациенту разрешается поворачиваться и садиться в постели, но не покидать ее. Кормление и мероприятия личной гигиены ему помогает выполнять младшая медицинская сестра.
Полупостельный режим . Пациенту разрешается передвигаться в пределах палаты, сидеть на стуле около кровати. Кормление происходит в палате. Мероприятия личной гигиены пациент может осуществлять самостоятельно или с помощью младшей медицинской сестры (в зависимости от устройства палаты).
Общий режим . Пациент самостоятельно себя обслуживает, осуществляет мероприятия личной гигиены, свободно ходит по палате, по коридору, в столовую. Ему могут быть разрешены прогулки по территории больницы.
Наблюдение за состоянием больного – важный элемент ухода. Лечащему врачу необходимо сообщать обо всех изменениях, происходящих с больными. Обращают внимание на психику: нет ли нарушения сознания, настораживающих отклонений в поведении, изменений в эмоциональной сфере. Положение тела больного может быть активным, вынужденным, пассивным. Активное – это обычная или достаточная подвижность больного, при пассивном положении отмечается его обездвиженность или малая подвижность. Для некоторых болезней характерно вынужденное положение больного; например, при согнутых в коленях и приведенных к животу ногах уменьшается боль у страдающих некоторыми заболеваниями органов брюшной полости; положения, сидя или полусидя облегчает дыхание при удушье. При ряде заболеваний отмечается судорожные подергивания определенных групп мышц или общие судорожные припадки, при их появлении нужно вызвать врача. Обращают внимание на изменение окраски кожи, повышение или понижение температуры тела, появление высыпаний, зуда, выражение лица, которые могут указывать на улучшение или ухудшение состояния. Бледность, легкую желтизну кожи и видимых слизистых оболочек лучше выявлять при дневном свете. При обнаружении на коже сыпи надо обратить внимание на ее цвет, вид, а также характер распространения. Ценной информацией для врача могут служить данные о резких изменениях цвета мочи и кала больного. Необходимо следить также за переносимостью лекарственных препаратов и при появлении кожных высыпаний, зуда, жжения языка, тошноты, позывов на рвоту надо воздержаться от очередного приема лекарства до консультации с врачом.
Особенности ухода за больными пожилого и старческого возраста. Многие заболевания у людей пожилого возраста протекают атипично, вяло, без выраженной температурной реакции, с присоединением тяжелых осложнений, что требует особого наблюдения.
Пожилые люди нередко проявляют повышенную чувствительность к нарушениям температуры окружающей среды, питанию, к изменению светового и звукового режима, к лекарствам. Подверженность их к инфекциям, воспалительным процессам обязывает к особому тщательному гигиеническому уходу. Эмоциональная неустойчивость, легкая ранимость психики; а при сосудистых заболеваний мозга – резкое снижение памяти, интеллекта, самокритичности, капризность, беспомощность, а подчас и неопрятность, требуют особого внимания и терпения со стороны близких и медсестры.
Учитывая склонность пожилых и старых людей к застойным явлениям, сопровождающимся пневмонией, рекомендуется в пределах допустимого поддерживать их активность (чаще поворачивать и.т.п.). Нередко врач стремится ограничить постельный режим этим больным, назначает массаж, дыхательную гимнастику. Все это надо обязательно выполнять, несмотря на то, что такие процедуры и сокращение срока постельного режима иногда вызывают недовольство больных.
Особенности ухода за больным ребенком. Уход за детьми требует определенного минимума знаний и навыков, заботливого отношения к ним.
Если ребенок заболел, нужно до прихода врача измерить температуру, умыть, надеть на него чистое белье и уложить в постель. Если он не хочет ложиться – постараться умерить его активность, например, удобно усадить, рядом поставить столик и положить на него предметы для рисования, рукоделия, предложить книгу или спокойную, интересную для него игру.
Больному ребенку нельзя давать лекарства без рекомендации врача. Особенно опасно при болях в животе прикладывать грелку и давать слабительное. Если болезнь начинается с рвоты или поноса, до прихода врача кормить больного нельзя, при жажде можно дать лишь кипяченую воду или слегка подслащенный чай. Заболевшему выделяют отдельную посуду, полотенце, горшок с крышкой, чистый тазик. Пеленку или горшок с испражнениями сохраняют до прихода врача. При наличии в семье других детей, заболевшего изолируют от них.
Уход за больным ребенком, помимо применении лекарств, включает соблюдение правил личной гигиен; содержание в чистоте помещения и постели, белья и одежды, правильное питание, предоставление, доступных развлечений и игрушек, ласковое, спокойное, и терпеливое обращение, точное выполнение врачебных назначений.
Каждое утро необходимо умыть ребенка, перестелить постель. Если больному нельзя ходить, его умывают в постели, предварительно подготовив таз, ковш с водой; мягкое полотенце, зубную щетку, зубную пасту и.т.д. При утреннем туалете нос и уши прочищают ватными жгутиками, прополаскивают рот раствором, рекомендованным врачом. Полоскать полость рта желательно также после каждого приема пищи.
Подмывание ребенка в зависимости от его состояния приводят ежедневно утром и вечером, для этого используют тазик, сложенную в несколько раз пеленку, вату или чистую ткань, смочив их в теплой (не горячей) воде.
Особенно тщательно должен быть гигиенический уход за ребенком грудного возраста. Чтобы не причинять болевых ощущений и не утомлять малыша, который болезненно реагирует на каждое прикосновение.
Особенности ухода за больными взрослыми и детьми терапевтического профиля при различных заболеваниях.
Особенности системного ухода за больными с заболеваниями органов дыхания.
Заболевания органов дыхания занимают первое место среди всех болезней, встречающихся в детском возрасте. Чаще всего дети болеют острыми респираторными вирусными бронхитами, пневмониями, аллергическими заболеваниями (респираторные аллергозы), бронхиальная астма и др.
При поступлении в больницу детей с заболеваниями органов дыхания, их помещают в светлые, хорошо приветриваемые палаты. Дети грудного возраста, особенно новорожденные, госпитализируются в баксы.
Основными симптомами (существующими проблемами) заболеваний органов дыхания являются кашель (продуктивный, непродуктивный), затруднение дыхания, повышение темературы тела (лихорадка) , боль в грудной клетке, одышка, слабость. Потенциальными проблемами являются – осложнение заболевания, переход в хроническую форму.
Наблюдение за дыханием пациента следует вести незаметно и считать число дыханий положив руку на конец грудины при одышке и приступах удушья (астмы) число дыханий возрастает. В этих случаях, чтобы облегчить состояние, следует освободить грудь больного от стесняющей одежды и тяжелых одеял, придать ему полусидящее положение, создать доступ свежего воздуха, применять кислородо-терапию.
При кашле необходимо проследить за его характером и помочь больному придать такое положение при котором будет лучше отходить мокрота, медсестра должна определить цвет мокроты (гнойная, слизистая, кровянистая), пользоваться индивидуальной плевательницей с плотной крышкой.
При кровохарканье (выделение крови или мокроты с примесью крови из дыхательных путей при кашле) обеспечить им полный покой, помочь пациенту принять удобное полусидящее положение с наклоном в пораженную сторону, во избежание попадания крови в здоровое легкое, на больную половину грудной клетки кладут пузырь со льдом.
При появлении боли в грудной клетке (чаще при плеврите), необходимо помочь выбрать удобное положение, хорошо укрыть, поставить горчичники. Если боли не уменьшаются, то в результате отвлекающей терапии, тогда осуществляется обезболивающая терапия.
При повышении температуры тела, сопровождающейся ознобом, сестра обязана:
Положить теплые грелки к ногам;
Напоить теплым крепким чаем;
При появлении одышки или удушья специалист сестринского дела должен немедленно сообщить врачу свои наблюдения; за характером одышки, частотой дыхания и принять меры для облегчения состояния больного: создать вокруг больного обстановку покоя, успокоить и помочь больному принять удобное возвышенное (полусидящее) положение, приподняв головной конец кровати или подложив под голову и спину подушку; освободить от стесняющей одежды, обеспечить доступ свежего воздуха, при наличии назначения врача дать карманный ингалятор и объяснить, научить как им пользоваться, по показаниям ингаляции и оксигенотерапии.
В процессе ухода наблюдают за пульсом и артериальным давлением, чтобы своевременно предупредить развитие осложнений со стороны ССС (острой сосудистой и сердечной недостаточности).
При крупе – необходима безотлагательная помощь. Существующие проблемы при крупе: приступообразный лающий кашель, затруднение вдоха.
Сестринское вмешательство: немедленно вызвать врача, успокоить пациента, обеспечить приток свежего воздуха, дать теплое щелочное питье, провести отвлекающие местные процедуры (ножные ванны, горчичники на грудную клетку, теплые щелочные ингаляции), при развитии удушья немедленно проводят ИВЛ.
При острой дыхательной недостаточности помощь заключается в проведении оксигенотерапии, респираторно-ингаляционная терапия, ИВЛ.
Одышка по происхождению:
Легочная;
Сердечная;
Центральная (черепно-мозговая травма и др.);
Психогенная.
Первая помо щь при одышке:
Вызвать врача.
Ограничить физическую активность.
При тяжелой одышке усадить пациента в кресло или в кровать.
Придать возвышенное (сидячее) положение, подложив подголовник или несколько подушек под спину, или приподняв верхнюю часть функциональной кровати.
Успокоить пациента и объяснить ему, что после того, как начнется лечение, одышка уменьшится.
Постараться переключить внимание пациента.
Астма, или удушье (греч. аsthma – тяжелое короткое дыхание) – общее название остро развивающихся приступов одышки различного происхождения. Приступ удушья лёгочного происхождения вследствие спазма бронхов называют бронхиальной астмой. При застое крови в малом круге кровообращения развивается сердечная астма.
При появлении у больного одышки или удушья медсестра должна немедленно сообщить врачу свои наблюдения за характером одышки, частотой дыхания, а также принять меры для облегчения состояния больного:
Создать вокруг больного обстановку покоя, успокоить его и окружающих.
Помочь больному принять возвышенное (полусидящее) положение, приподняв головной конец кровати или подложив под голову и спину подушки.
Освободить от стесняющей одежды и тяжелых одеял.
Обеспечить доступ свежего воздуха в помещении (открыть форточку).
При наличии соответствующего назначения врача дать больному карманный ингалятор и объяснить, как им пользоваться.
Пользование карманным ингалятором при бронхиальной астме:
Снять с мундштука баллончик с аэрозолем защитный колпачок.
Повернуть баллончик вверх дном и хорошо встряхнуть его.
Попросить пациента сделать глубокий выдох, взять мундштук в рот, зажав его плотно губами.
После начала вдоха нажать на ингалятор.
Продолжать медленно вдох до заполнения лёгких.
Задержать дыхание на 10 секунд или долго, как пациент может вытерпеть без неприятных ощущений.
После этого попросить пациента вынуть мундштук изо рта и сделать медленный выдох.
Количество доз аэрозоля определяет врач. После вдыхания глюкокортикоидов больной должен прополоскать рот водой для профилактики развития кандидоза полости рта. Глюкокортикоиды – гормоны коры надпочечников.
Боли в грудной клетке. При заболеваниях органов дыхания болевой синдром чаще всего связан с вовлечением в патологический процесс плевры (плеврит, плевропневмония, пневмоторакс, карциномитоз плевры и др.). Плевральные боли провоцируются дыхательными движениями, в связи с чем больные стараются дышать поверхностно.
Уход: придание больному удобного, ограничивающего дыхательные движения положения (на больном боку), выполнении по назначению врача простейших физиотерапевтических процедур (постановки горчичников и др.). При повышении у больного температуры тела выше 38 о С любые физиотерапевтические процедуры противопоказаны.
Необходимо по назначению врача обеспечить больному прием обезболивающих препаратов и лекарственных средств, уменьшающих кашель. При наличии у больного экссудативного плеврита (воспаления плевры с пропотеванием жидкости (выпотом) в плевральную полость) по назначению врача ему проводят плевральную пункцию.
Организация системного ухода за больными взрослыми и детьми при сердечно-сосудистых заболеваниях.
Наиболее частыми симптомами заболеваний органов кровообращения являются боли в области сердца, отдышка и удушье (сердечная астма), головные боли, отеки и др.
Боли в области сердца – один из наиболее характерных признаков многих заболеваний. В одних случаях это проявление тяжелых органических заболеваний сердца и коронарных сосудов (стенокардия, инфаркт миокарда), в других – менее опасных болезней (кардионевроз). Боли в области сердца при острой коронарной недостаточности обусловлены спазмой или тромбозом коронарных артерий.
Запомните! При острой коронарной недостаточности характерны следующие признаки:
Приступообразный характер боли;
Локализация боли за грудиной (или несколько влево от нее);
Иррадиация боли в левую руку, лопатку, плечо, шею;
Быстрое прекращение или ослабление боли после приема нитроглицерина (за исключением случаев инфаркта миокарда, когда боли купируются только наркотическими анальгетиками);
Однотипность условий, вызывающих боли (например, быстрая ходьба по лестнице, ночные боли и т.д.).
При инфаркте миокарда боли за грудиной с иррадиацией в левую руку и лопатку могут длиться от 20-30 минут до нескольких часов. Они более интенсивны, нередко купируются только после введения наркотических анальгетиков и часто сопровождаются страхом смерти.
Сестринское вмешательство: При возникновении у больного болей в области сердца следует немедленно вызвать врача, до прихода которого сестра должна оказать первую помощь.
Последовательность действий:
Усадить или уложить больного, обеспечив ему полный психологический и физический покой.
Дать больному нитроглицерин (1 таблетку под язык или 1-2 капли 1% раствора нитроглицерина на сахаре или на таблетке валидола) и 30-40 капель корвалола или валокардина.
Поставить горчичники в области сердца и на грудину.
При оказании больному неотложной доврачебной помощи следует помнить, что действие нитроглицерина наступает быстро – через 1-3 минуты. У некоторых больных нитроглицерин вызывает сильную пульсирующую головную боль, которую можно предотвратить или уменьшить, дав вместо нитроглицерина 3-5 капель ментолового спирта и нитроглицерина на сахаре. Легкая головная боль и головокружение, шум в ушах не являются противопоказаниями к назначению нитроглицерина.
Если купировать боль не удалось, то дальнейшее лечение приводится по назначению врача.
Медицинская сестра в критических для больного ситуациях должна проявить выдержку, работать быстро, уверенно, без излишней поспешности и суетливости.
Необходимо помнить, что больные, особенно с заболеваниями органов кровообращения, мнительны. Поэтому сообщать больному обо всех обнаруженных у него изменениях надо достаточно тактично и осторожно, иначе состояние больного может резко ухудшиться. Не следует перешептываться за спиной больного, так как это часто воспринимается как желание скрыть от него что-то опасное.
Головная боль может быть симптомом многих заболеваний, при которых необходимо оказание экстренной помощи. Пульсирующая, давящая боль, часто локализующаяся в области затылка, является одним из первых симптомов гипертонического криза. Гипертоническим кризом называют резкое повышение у больных гипертонической болезнью артериального давления, сопровождающееся головной болью, головокружением, шумом в голове, тошнотой, иногда рвотой, мельканием «мушек» перед глазами. Медицинская сестра должна уметь оказать доврачебную помощь при гипертоническом кризе.
Последовательность действий:
Вызвать врача;
Уложить больного в постель с приподнятым изголовьем, обеспечив ему полный физический и психический покой;
Обеспечить ему доступ свежего воздуха (можно ингаляции кислорода);
Поставить горчичники на затылок и икроножные мышцы;
Сделать горячие или горчичные ножные ванны, теплые ванны для рук, холодный компресс к голове;
Приготовить необходимые лекарственные средства.
Удушье (сердечная астма) – один из грозных симптомов острой сердечной недостаточности. Приступ удушья появляется внезапно: дыхание становится частым (30-50 в минуту), клокочущим, слышимым на расстоянии, иногда выделяется пенистая розовая мокрота. Больные занимают вынужденное сидячее или полусидящее положение в постели, несколько облегчающее дыхание.
Возникновение приступа удушья требует оказания больному экстренной медицинской помощи.
Последовательность действий:
Вызвать врача;
Измерить артериальное давление;
Придать больному полусидящее положение (при гипотензии) или сидячее (при гипертензии) положение;
Если систолическое давление у больного не ниже 100 мм рт.ст., дать ему нитроглицерин;
Начать оксигенотерапию с пеногасителем через маску или носовой катетер. Самым простым пеногасителем являются пары этилового спирта: 96% спирт наливают в дозиметр или специальный увлажнитель и пропускают через него кислород, идущий от баллона или по централизованной системе через носовой катетер. Более активным пеногасителем, который применяется тем же способом, что и спирт, является 10% спиртовой раствор антифомсилана;
Через 5-10 минут после перевода больного в полусидящее (сидячее) положение наложить венозные жгуты на конечности (часть крови при этом депонируется в конечностях, уменьшается объем циркулирующей крови и облегчается работа левого желудочка).
В качестве жгутов можно использовать резиновые бинты или резиновые трубки. Накладывают их одновременно на три конечности: на ноги жгуты накладывают приблизительно на 15 см ниже паховой складки, на руку – примерно на 10 см ниже плечевого сустава. На руку вместо жгута можно накладывать манжетку от тонометра, нагнетая в нее воздух и одновременно используя ее для периодического контроля за уровнем артериального давления. Через каждые 15-20 минут один из жгутов снимают и накладывают его на свободную конечность.
Если приступ сердечной астмы или отек легких развился дома, больного госпитализируют в специализированной машине скорой помощи в кардиологическое отделение. При транспортировке больного головной конец носилок должен быть приподнят.
Обморок – это кратковременная потеря сознания, обусловленная остро возникшей недостаточностью кровенаполнения сосудов головного мозга. Обморок наступает обычно при сильных нервно-психических воздействиях (испуг, резкие болевые раздражения, вид крови), при переутомлении, волнении, в душном помещении.
Больной чувствует головокружение, тошноту, у него темнеет в глазах, он теряет сознание. Отмечается резкая бледность кожных покровов, холодный пот, похолодание конечностей, слабый частый пульс.
В неосложненных случаях обморок длится не более 20-40 секунд, после чего сознание полностью восстанавливается. Медицинская сестра должна уметь оказать больному помощь до прихода врача.
Последовательность действий:
Уложить больного горизонтально (без подушки!) или приподнять ножной конец кровати;
Открыть окно;
Расстегнуть стесняющую больного одежду;
Обрызгать лицо и грудь больного водой;
Поднести в носу больного тампон или вату, смоченную нашатырным спиртом;
Потереть им виски;
Растереть виски и грудь больного руками;
Похлопать больного по лицу ладонями или смоченными в холодной воде полотенцем;
Положить грелки к конечностям и укрыть больного одеялом;
Коллапс – это клинические проявления остро развивающейся сосудистой сердечной недостаточности с резким понижением артериального давления и расстройствами периферического кровообращения. Наблюдается при инфаркте миокарда, острой кровопотере, травме и т.п.
В большинстве случаев коллапс развивается остро, внезапно: появляются выраженная слабость, головокружение, шум в ушах. Больные отмечают «пелену перед глазами», снижение зрения, похолодание конечностей. Сознание чаще всего сохраняется, но больные заторможены, безучастны к окружающему, почти не реагируют на внешние раздражители. В тяжелых случаях сознание постепенно затемняется и исчезает, могут наблюдаться судороги мышц лица и конечностей. Зрачки расширяются, сердечная деятельность ослабевает, это состояние может закончиться смертью.
При коллапсе кожные покровы и видимые слизистые оболочки вначале бледные, покрыты холодным липким потом. Вскоре губы, пальцы рук и ног становятся синюшными, затем цианоз распространяется на кисти рук, стопы. Черты лица больного заострены, глаза тусклые, запавшие, взгляд безразличный. Пульс на лучевых артериях учащенный, слабый, иногда с трудом ощутимый (нитевидный). Систолическое артериальное давление ниже 80 мм рт.ст., а диастолическое определить не удается.
Последовательность действий:
Немедленно вызвать врача;
Обеспечить больному полный покой, горизонтальное положение в постели без подголовника, с несколько приподнятыми ногами;
Укрыть больного одеялом, к ногам положить грелки;
Обеспечить доступ свежего воздуха или ингаляции кислорода;
Подготовить необходимые лекарственные препараты.
Заболевания, связанные с недостаточностью кровообращения:
Одним из тяжелых осложнений многих органических заболеваний сердца является хроническая недостаточность кровообращения. Она обусловлена прогрессирующим снижением сократительной способности сердечной мышцы, застоем крови в малом и большом круге кровообращения и задержкой жидкости в организме.
Наиболее характерными симптомами хронической недостаточности кровообращения являются:
Одышка и периодически возникающие приступы удушья (приступы сердечной астмы);
Отеки на ногах и в области поясницы;
Выраженный цианоз (синюшное окрашивание кожи) конечностей, губ, ушных раковин, кончика носа;
В тяжелых случаях – скопление жидкости в полости плевры (гидроторакс), в брюшной полости (асцит), в полости перикарда (гидроперикард);
Прогрессирующее снижение функции всех органов: легких, печени, желудка, кишечника, ЦНС, почек.
В зависимости от выраженности тех или иных симптомов уход за больными с хронической недостаточностью кровообращения отличается некоторыми особенностями. Больные с преобладанием симптомов застоя в малом круге кровообращения (в легких) почти постоянно нуждаются в приподнятом положении верхней половины туловища, так как в этом положении несколько облегчается одышка или удушье.
Осуществляя уход за больными с хронической недостаточностью кровообращения, следует помнить, что сердечные отеки на начальных стадиях заболевания могут быть скрытыми. В этих случаях задержка жидкости в организме проявляется быстрым увеличением массы тела и уменьшением выделения мочи.
Очень важно у больных с хронической недостаточностью кровообращения ежедневно определять количество выделенной за сутки мочи (суточный диурез), сопоставляя его с количеством выпитой и введенной парентерально жидкости (водный баланс). При подсчете количества выпитой жидкости учитывается не только чай, вода и т.п., но и супы, фрукты, овощи. Масса съеденных фруктов и овощей принимается целиком за количество поглощенной жидкости.
Для определения суточного диуреза пользуются специальными градуированным сосудом.
Последовательность действий:
Мочу, выделенную больным в 6 часов утра, вылить (она не учитывается);
Определять количество выделенной в течение суток мочи (до 6 часов утра следующего дня);
В течение суток фиксировать количество выпитой жидкости (влючая овощи и фрукты) и количество вводимых парентерально растворов;
Данные, полученные при определении водного баланса, записать в температурный лист.
Суточный диурез должен составлять не менее 70-80% от всей потребляемой больным за сутки жидкости. Если больной в течение суток выделяет мочи меньше, чем потребляет жидкости (отрицательный диурез ), значит, часть жидкости задерживается в организме, увеличиваются отеки и накапливается жидкость в полостях (водянка полостей). Если моча выделяется за сутки больше общего количества выпитой жидкости, говорят о положительном диурезе . Он наблюдается у больных с недостаточностью кровообращения в период схождения отеков, при приеме мочегонных препаратов.
Состояние водного баланса организма можно контролировать также путем взвешивания больного: увеличение массы тела свидетельствует о задержке жидкости.
Следует помнить, что в связи с необходимостью строгого соблюдения постельного режима и более частого мочеиспускания (прием мочегонных!) больные должны быть обеспечены мочеприемниками.
У больных с хронической недостаточностью кровообращения, как правило, отмечаются выраженные трофические изменения кожи, особенно в области развития отеков: на ногах, в области поясницы, крестца, лопаток и т.д. В этих местах легко возникают пролежни. Поэтому особенно важны для этих больных уход за кожей и профилактика пролежней.
Диета больного должна быть достаточно калорийной, легкоусвояемой, с включением растительной клетчатки, с повышенным содержанием витаминов и значительным ограничением соли и жидкости (диета №10, №10а). Лучше готовить пищу без соли, а соль выдавать на руки 3-5 г в сутки. Пища должна содержать продукты, богатые солями калия (картофель, капуста, курага, инжир) и кальция (молоко и молочные продукты), обладающие мочегонным эффектом. Целесообразно дробное питание: 5-6 раз в сутки. Режим питания и питья имеет большое значение в борьбе с отеками и застоем жидкости во внутренних органах.
Оказывая помощь больным с хронической недостаточностью кровообращения, медицинская сестра должна следить за работой кишечника : при запорах больному с отеками нужно ставить гипертоническую или масляную клизму.
При выполнении ежедневных плановых назначений врача может возникнуть необходимость в производстве срочной инъекции, во внутривенном капельном вливании или кровопускании и т.д. Умение выполнить все эти манипуляции является необходимым условием работы любой медицинской сестры, особенно обслуживающей больных с заболеваниями органов кровообращения.
Системный уход за больными взрослыми и детьми с заболеваниями органов пищеварения
Ведущая роль в структуре заболеваемости органов пищеварения принадлежит болезни желудка двенадцатиперстной кишки. Болезни органов пищеварения у детей и взрослых широко распространены как в качестве самостоятельного заболевания, так и в качестве сопутствующего при других заболеваниях. В последние годы у детей в 2,5 раза увеличился удельный вес тяжелых форм гастрита, гастродуоденита и язвенной болезни желудка. Чаще наблюдается у детей в возрасте 5-6 и 9-14 лет, что связано с периодами наиболее интенсивного роста и развития всех органов и систем. Также на рост частоты заболеваний органов пищеварения немаловажное значение оказывают ухудшения экологической обстановки, увеличения частоты аллергических заболеваний, режим повышенной нервно-психической нагрузки, малоподвижный образ жизни, нарушение режима питания.
Вот почему вопросы профилактики, ранней диагностики, лечения, организации ухода заболеваний органов пищеварения, особенно у детей, представляют собой сложную и большую медико-социальную проблему.
Основные симптомы (проблемы пациента):
Резкие боли различной локализации, чаще в верхней половине живота, в эпигастральной области;
Чувство тяжести в подложечной области;
Тошнота, отрыжка воздухом, может присоединиться неоднократная рвота (рвотные массы кислые с остатками непереваренной пищи); после рвоты, как правило, наступает облегчение;
Нарушение питания, сна;
Дисфункция кишечника (стул неустойчивый);
Общая слабость, вялость, снижение аппетита и др.;
Страх перед обследованием;
Риск возникновения осложнений.
Сестринский процесс:
Своевременно выявлять настоящие и потенциальные проблемы, удовлетворять нарушенные жизненно важные потребности пациента, оказывать психологическую поддержку больным и членам семьи.
Сестринское вмешательство:
До выявления причины, диагноза не следует давать болеутоляющие и слабительные средства, ставить клизмы, грелки, искусственно вызывать рвоту. Рвотные массы и испражнения лучше сохранить до прихода врача. При хронических заболеваниях ЖКТ (гастрита, колита, панкреатита, язвенной болезни желудка и двенадцатиперстной кишки) рекомендуется строго соблюдать диету и назначения врача.
Информировать родителей и ребенка, если позволяет возраст, о факторах риска развития заболевания, клинических проявлениях, принципах лечения, профилактики, возможных осложнениях.
При обострении гастродуоденита, язвенной болезни госпитализировать пациента в гастроэнтерологическое отделение.
Создать атмосферу психологического комфорта. Вовлекать ребенка и его родителей в планирование и реализацию сестринского ухода.
Определить пульс, АД, характер боли, рвоты, физиологических отправлений и др.
Соблюдать тишину и охранительный режим.
Успокоить ребенка, придать удобное положение.
После рвоты помочь умыться, дать прополоскать рот теплой водой и выпить несколько глотков кипяченой воды.
Обеспечить пациента лечебным питанием.
Ознакомить родителей ребенка с особенностями диеты, №1а, №1, №5, №10, с правилами приема минеральной воды.
Соблюдать правила применения лекарственных средств, раздражающих слизистую оболочку желудка.
Обучать родителей, правильно оценивать, своевременно и качественно выполнять назначение врача и подготовить к инструментальным и лабораторным методам исследования.
Оценивать состояние ребенка, вносить изменения, в план ухода в зависимости от наличия болевого синдрома, общего физического и психического состояния ребенка, вносить изменения в план ухода в зависимости от наличия болевого синдрома, общего физического и психического состояния, заботиться и поддерживать у ребенка положительного эмоционального тонуса.
Оказать содействия по формированию и поддержанию здорового образа жизни всеми членами семьи.
Допуск к уходу за детьми грудного возраста.
Основой ухода является соблюдение строжайшей чистоты, а для новорожденного ребенка и стерильности (асептика). Уход за детьми грудного возраста проводится средним медицинским персоналом при обязательном контроле и участии врача. К работе с детьми не допускаются лица с инфекционными заболеваниями и гнойными процессами, недомоганием или повышенной температурой тела. Медицинским работникам отделения грудных детей не разрешается носить шерстяные вещи, бижутерию, кольца, пользоваться духами, яркой косметикой и пр.
Медицинский персонал отделения, где находятся дети грудного возраста, должен носить одноразовые или белые, тщательно выглаженные халаты (при выходе из отделения заменяют их другими), шапочки, четырехслойные маркированные маски и сменную обувь. Обязательно строгое соблюдение личной гигиены.
Уход за кожей и слизистыми оболочками у новорожденного и ребенка грудного возраста. Гигиена.
Ежедневный уход за новорожденным осуществляется медсестрой в детской палате родильного дома или в палате совместного пребывания матери и ребенка. После выписки из родильного дома уход производится мамой в специально отведенном для этого уголке детской комнаты, на пеленальном столике, который должен быть покрыт одеялом, клеенкой, а сверху чистой пеленкой. Необходимо хорошее освещение, температура воздуха - 20–22 о С.
Перед туалетом грудного ребенка обязательно мытье рук теплой водой со щеткой и мылом в течение 2 минут. После выкладывания раздетого ребенка, на предварительно обработанный пеленальный столик его внимательно осматривают, уделяя особое внимание пупочной ранке, а также местам, наиболее опасным в отношении возникновения опрелостей (за ушными раковинами, шея, подмышечные, паховые складки). Глаза промывают кипяченой водой, в направлении от наружного угла к внутреннему. Для каждого глаза используют отдельные стерильные ватные тампоны, сначала влажный, затем сухой.
При наличии конъюктивитов, глаза обрабатываются неоднократно в течение дня раствором фурациллина в разведении 1:5000 или раствором KMnO 4 в разведении 1:8000 (0,8% раствор).
Туалет носовых ходов проводится с целью удаления сухих корочек, слизи, молока, которое может попасть туда при срыгивании. Нос прочищают ватными жгутиками, смоченными в стерильном вазелиновом масле, которые вводят в носовой ход на один – полтора сантиметра вращательными движениями. Чтобы удалить образующиеся в носу младенца корочки, вначале закапывают в каждую ноздрю теплое вазелиновое масло, а через 15 минут очищают нос ватными жгутиками. Очищение носовых ходов проводится поочередно, разными жгутиками. Использовать для туалета носовых ходов спички, палочки и другие предметы с накрученной на них ваткой категорически запрещается. Ушные раковины протирают хорошо отжатой влажной ваткой, смоченной в кипяченой воде. Один раз в две – три недели прочищают наружные слуховые проходы влажными, а затем сухими ватными жгутиками.
Туалет полости рта детям проводится только при наличии специальных показаний (молочница, афтозный стоматит).
Молочница (кандидоз слизистых оболочек) возникает на слизистой оболочке полости рта (щеки, небо, десны, язык) в виде множественных точечных налетов, напоминающих манную крупу или свернувшееся молоко, расположенных на гиперемированном фоне. Налет легко снимается марлевым тампоном, обнажая влажную эрозивную, болезненную поверхность, что затрудняет движения рта при сосании и глотании. Для лечения молочницы используются следующие растворы:1% раствор генцианвиолета, 2% раствор соды, 20% раствор буры с глицерином, нистатин, орошение аскорбиновой кислотой. Обработка пораженных слизистых проводится 3-4 раза в день, перед кормлением. Стерильной палочкой с ваткой, смоченной в одном из растворов, осторожными вращательными движениями, без нажима снимаются элементы молочницы.
Лицо, шею, ручки обмывают кипяченой водой при помощи ватного шарика. Кожа у детей грудного возраста очень нежная и тонкая. Она легко повреждается от самых незначительных воздействий. Через поврежденную кожу свободно проникают микробы, а организм ребенка еще не в состоянии активно противодействовать им. Поэтому даже отдельные гнойнички, покраснения и повреждения кожи могут к генерализации инфекции в короткие сроки. В связи с этим, любые заболевания кожи у детей раннего возраста требуют врачебной консультации. Кожу ребенка внимательно осматривают и протирают стерильной ваткой, смоченной в стерильном вазелиновом или прокипяченном растительном масле. Для протирания кожи также можно использовать детский крем. Особое внимание уделяется естественным складкам, которые протираются в следующем порядке: заушные, шейная, подмышечные, локтевые, лучезапястные, подколенные, паховые, ягодичные.
Опрелости - ограниченные воспалительные изменения кожи, в участках легко подвергающихся трению и мацерации (естественные складки). Опрелости возникают при нарушении ухода за новорожденным: редком подмывании, чрезмерном укутывании, травмировании кожи грубыми пеленками и др. Лечение опрелостей сводится к устранению дефектов ухода. Ребенка надо подмывать после каждого мочеиспускания и стула, белье менять часто, а пеленки не реже чем через час. Назначают общие ванны с KMnO 4 (температура воды 36–38 о С), местные воздушные ванны по 5–10 минут. Очаги поражения припудривают присыпкой из талька с дерматолом (3–5%), смазывают стерильным растительным маслом. При появлении потницы (мелких красных пятнышек, сливающихся в общее покраснение) рекомендуется протирать кожу водкой, разбавленной наполовину водой. Поскольку потница возникает при перегревании, необходимо перейти на свободное пеленание. Обязательны ежедневные ванны с чередой или перманганатом калия. Полезны также воздушные ванны.
Подмывают детей теплой проточной водой при температуре 36-38 о С. Во время подмывания, ребенка держат на весу, в левой руке, а правой подмывают. При сильном загрязнении подмывание проводят намыленной рукой. Девочек при подмывании держат лицом кверху и обязательно подмывают спереди назад, это делается с целью профилактики инфицирования мочевыводящих путей фекальными массами. Затем осторожными промокательными движениями ребенка обсушивают. Подмывают ребенка в конце утреннего туалета и после каждого акта дефекации. Детей с чувствительной кожей, со склонностью к опрелостям рекомендуется подмывать и после каждого мочеиспускания.
Туалет половых органов у девочек проводится при наличии выделений из влагалища. Ватку смачивают в растворе фурациллина 1:5000 или KMnO 4 1:8000, и осторожно протирают половую щель. Скопление смегмы между крайней плотью и головкой полового члена у мальчиков удалять не следует, так как можно повредить слизистую. При опрелости и мацерации полового члена показаны местные ванночки с раствором KMnO 4 1:8000.
Ногти ребенка стригут маленькими ножницами, не реже одного раза в неделю. Ножницы предварительно обрабатывают одеколоном или спиртом. Чтобы сделать процедуру менее неприятной, ее можно уподобить игре - рассказать что-либо о каждом пальчике. На руках ногти срезают дугообразно, на ногах - прямым срезом (для профилактики вросшего ногтя). Ногти стригут над развернутым листом бумаги, чтобы не разбрасывать их, обрезки не должны попадать в лицо ребенка и на кровать. Весьма неприятной процедурой для детей является стрижка волос, поэтому выполнять ее надо осторожно, используя машинку или острые ножницы, после стрижки следует помыть голову детским мылом или шампунем.
Купание ребенка. К ежедневным купаниям новорожденного приступают через 2–3 дня после отпадения пуповинного остатка, после заживления пупочной ранки. Купание рекомендуется проводить перед предпоследним кормлением. Гигиеническая ванна проводится до 6 месячного возраста ежедневно, во второй половине года - через день, с года до двух - два раза в неделю, после двух лет - один раз в неделю. В первый месяц для гигиенической ванны предпочтительно использовать кипяченую воду. Детям с незажившей пупочной ранкой в кипяченую воду добавляют раствор марганцевокислого калия (цвет воды светло-лиловый). С мылом ребенка купают не чаще одного двух раз в неделю. Более частое применение мыла может вызвать раздражение кожи. Продолжительность ванны для детей первого года обычно составляет 5–7 минут, температура воздуха в помещении 20–22 о С, температура воды для детей первого полугодия 36,5–37,0 о С, для остальных - 36 о С.
Детскую ванночку моют горячей водой с мылом и щеткой (в случае, если купание проводится в детском учреждении, то дополнительно ванночку обрабатывают дезинфицирующим раствором) и ополаскивают горячей водой. Перед купанием готовится белье для ребенка. Его необходимо сложить в той последовательности, в какой оно будет использоваться после ванны. Белье рекомендуется подогреть, для чего его можно положить на резиновую или электрическую грелку. Ванночку заполняют водой, так, чтобы ребенка можно было погрузить до плеч. Одну пеленку, свернутую вчетверо кладут на дно ванны. Осторожно погружают ребенка в ванночку, левой рукой поддерживая ягодицы, правой - голову и спину (верхний левый рисунок), при этом голова ребенка находится на предплечье купающего, а спинка - на ладони. Правой рукой можно удержать ребенка и по-другому: кистью купающий охватывает правое плечо ребенка, таким образом, чтобы шея и голова ребенка опирались на его предплечье. После этого, левая рука высвобождается. Свободной левой рукой ребенка моют (верхний правый и нижний левый рисунки), специальной махровой или фланелевой рукавичкой или губкой. Волосистая часть головы (нижний правый рисунок) моется в последнюю очередь, намыливается в направлении ото лба к затылку. Лицо водой из ванны не моют. После окончания купания ребенка вынимают из ванны спинкой кверху, обливают водой на 1–2 0 С ниже, чем вода в ванне. Выкупанного ребенка укладывают на развернутое полотенце или простынку, вытирают промокательными движениями, при этом открытой остается только та часть, которую вытирают, остальные части тела остаются закрытыми для предупреждения охлаждения.
Одежда детей первых месяцев жизни и второго полугодия.
Одежда ребенка должна защищать его от большой потери тепла, но в то же время не вызывать перегревание и не стеснять движений. В связи с этим, для детей грудного возраста используется нижнее белье из гигроскопических хлопчатобумажных тканей, верхняя одежда - из фланели или шерстяных тканей.
В комплект белья на сутки для пеленания ребенка первых 3–4 месяцев входят тонкая распашонка (8–12 шт), теплая распашонка или кофточка (4–6 шт), подгузник (24 шт), пеленка тонкая 80х80 см (24 шт), пеленка фланелевая 100х100 см (12 шт), одеяло байковое (2 шт), одеяло ватное (1шт), клеенка (1–2 шт), тонкий чепчик, шапочка или косынка (1–2 шт).
После трех месячного возраста ребенка не пеленают, а одевают в распашонки на пуговицах, можно с открытыми кистями и в ползунки. В сутки на ребенка положено до 15 ползунков, расчет остального белья за исключением пеленок остается прежним. Количество пеленок после 3 месяцев уменьшается почти втрое. Для прогулок ребенка одевают в соответствии со временем года и температурой воздуха на улице. Последняя четверть года отмечена повышенной двигательной активностью ребенка, в связи с этим ползунки могут частично заменяться на колготки, можно использовать вязаные шерстяные носки, а к году пинетки.
Правила кормления ребенка грудью.
Идеальной пищей для ребенка является грудное молоко его матери, так как имеет родственную связь с его тканями. Грудное молоко имеет все необходимые для питания малыша вещества и микроэлементы в оптимальном соотношении и виде, приспособленном к особенностям пищеварительной системы младенца. Молоко видоспецифично, его состав меняется по мере роста ребенка, в соответствии с изменением его потребностей.
Правила грудного вскармливания:
· Ребенка сразу после рождения кормят по требованию, а не по расписанию с постепенным формированием режима – при достаточной, установившейся лактации у матери.
· Длительность кормления не ограничивают, но не более 15-20 мин., по желанию ребенка его кормят ночью.
· Ребенку нежелательно давать соску или пустышку.
· Нельзя допаивать ребенка в перерывах между кормлениями.
· Необходимо соблюдать правила личной гигиены и точно следовать технологии правильного кормления.
Техника грудного кормления:
· Мать должна вымыть руки с мылом, обмыть грудь кипяченой водой, просушить ее, не растирая область соска и ареолы.
· При проведении кормления поза матери и ребенка должна быть удобной.
· Ребенок не должен изворачиваться, или вытягивать шею, чтобы достать грудь. Нельзя придерживать ребенка за голову. Лицо ребенка обращено к груди, нос на уровне соска, живот к животу матери.
· Грудь необходимо вложить в открытый рот ребенка, так, чтобы захват был полным и глубоким, чтобы сосок и часть околососкового кружка находились в глубине рта, касаясь твердого неба.
Контроль кормления грудью.
Признаки, на основании которых можно заподозрить гипогалактию: малая прибавка веса ребенка за месяц (в среднем ежемесячная прибавка первого полугодия составляет 800 г), не сглатывание ребенком молока после большого числа сосательных движений, редкое (менее 6 раз) число мочеиспусканий за сутки, а также беспокойство и плач после кормления.
Объективно подтвердить гипогалактию можно с помощью проведения контрольного кормления (динамика изменений массы тела до и после кормления ребенка). Контрольное кормление необходимо проводить не менее трех раз в течение суток.
Порядок хранения и употребления сцеженного грудного молока.
В домашних условиях при взятии молока у одной безупречно здоровой женщины, правильном и гигиенически грамотном сцеживании, правильном его хранении можно кормить молоком, не подвергнутым тепловой обработке. Продолжительность хранения молока в затемненном месте при температуре 18–20 0 С составляет до 24 часов, в холодильнике при температуре +4 0 С - 72 часа, в морозильной камере при температуре -18 0 С - до 4 месяцев
Особенности кормления ребенка из бутылочки с соской .
· Смесь или молоко следует давать ребенку подогретыми до температуры 37-40 °С. Для этого перед кормлением бутылочку помещают в водяную баню на 5-7 мин. Водяная баня (кастрюля) должна иметь маркировку "Для подогрева молока". Каждый раз необходимо проверять, достаточно ли смесь согрелась, не слишком ли горячая.
· При кормлении бутылочку надо держать так, чтобы горлышко ее все время было заполнено молоком (профилактика аэрофагии- заглатывания воздуха).
· Положение ребенка - как при кормлении грудью, либо в положении на боку с подложенной под голову небольшой подушечкой.
· Во время кормления нельзя отходить от ребенка, нужно поддерживать бутылочку, следить за тем, как ребенок сосет. Нельзя кормить спящего ребенка.
· После кормления нужно тщательно обсушить кожу вокруг рта ребенка; малыша осторожно приподнять и перевести в вертикальное положение для удаления заглоченного при кормлении воздуха.
Стул у детей грудного возраста .
Возрастные особенности кала у детей представлены в табл.1.
Возрастные особенности кала у детей первого года жизни
| Возраст | Название | Внешние особенности | ||
| Цвет | Консистенция | Запах | ||
| 1-3 день | Меконий | Темно-зеленый | Густой, гомогенный | - |
| 3-5 день | Переходной | Участки разного цвета - белого, желтого, зеленого | Жидкий, водянистый, с комочками (англ. lump, clot), слизью | Постепенно становится кислым |
| С 5-6 дня до 6 мес. | Обычный Естественное вскармливание Искусственное вскармливание | Золотисто- желтый Светло-желтый | Вид жидкой сметаны Кашицеобразный | Кислый Гнилостный, резкий |
| После 6 мес. | Обычный (оформленный) | Коричневый | Плотный (оформленный) | Обычный (естественный, природный) |
Развитие и предупреждение деформаций скелета у детей грудного возраста.
Деформации скелета возникают, если ребенок длительно лежит в кроватке в одном положении, при тугом пеленании, если мягкая постель, высокая подушка, при неправильной позе ребенка на руках.
Предупреждение деформаций скелета:
· Плотный матрац, набитый ватой или конским волосом.
· Для детей первых месяцев жизни подушка не используется.
· Ребенка в кроватке необходимо укладывать в разных положениях, периодически брать на руки.
· При пеленании необходимо следить, чтобы пеленки и распашонки сбодно облегали грудную клетку. Тугое пеленание и стягивание грудной клетки могут привести к деформации последней и нарушению аэрации легких.
· Учитывая слабость мышечно-связочного аппарата, нельзя сажать детей до 5-месячного возраста. Если ребенка берут на руки, то предплечьем левой руки надо поддерживать ягодицы, а другой рукой - головку и спину.
Практические навыки по теме
1. Прием больного ребёнка в стационар, осмотр кожи и волос для исключения инфекционных заболеваний и педикулёза.
2. Обработка ребёнка при педикулёзе.
3. Наблюдение за внешним видом и состоянием больного ребёнка.
4. Взвешивание, измерение роста, окружности головы и грудной клетки у детей.
5. Смена нательного и постельного белья ребенку.
6. Пеленание детей, подбор одежды и одевание детей разного возраста в зависимости от сезона.
7. Ежедневный туалет новорожденных.
8. Раздача пищи и кормление детей различного возраста, в том числе грудных.
9. Физиологические и лечебные столы для детей разного возраста, правила кормления детей и способы обработки посуды.
10. Кормление детей раннего возраста. Подогревание смесей для вскармливания. Обработка бутылочек, сосок и посуды.
11. Оценить и отметить в истории болезни стул у детей раннего возраста, высадить на горшок.
12. Туалет пупочной ранки.
13. Обработка полости рта детям первого года при молочнице.
Оснащение занятия
1. Учебные таблицы, компьютерные презентации.
2. Фантом грудного ребенка.
3. Пеленки, одеяла.
4. Марлевые салфетки, ватные шарики, палочки с ватой.
5. Весы, ростомер, измерительная лента.
Занятие проводится на базе педиатрического отделения.
Литература для подготовки к занятию
1. Общий уход за детьми. Учебно-методическое пособие под ред. В. В. Юрьева, Н. Н. Воронович. -СПб:ГПМА. -Ч.I. -2007. -53 с.
2. Общий уход за детьми. Учебно-методическое пособие под ред. В. В. Юрьева, Н. Н. Воронович. -СПб:ГПМА. -Ч.II. -2007. -69с.
3. Мазурин А. В., Запруднов А. М., Григорьев К. И. Общий уход за детьми. -М. -1998 -292 с.
4. Запруднов А. М., Григорьев К. И. Общий уход за детьми: учебн. пособие. - 4-е изд., перераб. и доп. -М. : ГЭОТАР-Медиа, 2009. – 416 с.
5. Шамсиев Ф. С., Еренкова Н. В. Этика и деонтология в педиатрии. -М:Вузовская книга. -1999. -184 с.
Государственное бюджетное образовательное учреждение высшего профессионального образования
«Санкт-Петербургская государственная педиатрическая медицинская академия»
Министерства здравоохранения и социального развития Российской Федерации
ГЛАВА 9 ОСОБЕННОСТИ УХОДА ЗА НОВОРОЖДЕННЫМИ И ДЕТЬМИ ГРУДНОГО ВОЗРАСТА
ГЛАВА 9 ОСОБЕННОСТИ УХОДА ЗА НОВОРОЖДЕННЫМИ И ДЕТЬМИ ГРУДНОГО ВОЗРАСТА
В последнее десятилетие произошли существенные изменения в практике ухода за детьми раннего возраста. На смену примитивным вате и марле пришли современные предметы детской гигиены, удобные разовые тампоны, электронные весы, детские ушные термометры, «умные» игрушки, детские зубные щетки с ограничителем, бутылочки с индикатором нагрева, соски с антивакуумным эффектом, назальные аспираторы, детские щипчики-кусачки (ножницы), разноообразные губки, варежки-мочалки, детские кремы, масло, лосьоны, гели, памперсы-подгузники и т.д. Тем не менее, основополагающий принцип ухода за ребенком остался прежним - соблюдение режима дня, в котором особенно нуждаются заболевшие дети. Так называемый свободный режим, когда ребенок спит, бодрствует и кормится в зависимости от его желания (метод распространен в нашей стране благодаря книгам американского педиатра Б. Спока) в условиях стационара неприемлем. Для детей первого года жизни должны быть фиксированы основные элементы режима дня: время бодрствования, сна, частота и время кормления больного ребенка (рис. 14).
У новорожденных и детей грудного возраста все патологические процессы в организме протекают чрезвычайно бурно. Поэтому важно своевременно отмечать любые изменения в состоянии больного, точно их фиксировать и вовремя ставить в известность врача для принятия неотложных мер. Роль медицинской сестры в выхаживании больного ребенка грудного возраста трудно переоценить.
Основой ухода является соблюдение строжайшей чистоты, а для новорожденного ребенка - и стерильности (асептики). Уход за детьми грудного возраста проводится средним медицинским персоналом при обязательном контроле и участии врача-неонатолога (первые недели жизни) или врача-педиатра. К работе с детьми не допускаются лица с инфекционными заболеваниями и гнойными процессами, недомоганием или повышенной температурой тела. Медицинским работникам отделения грудных детей не разрешается
Рис. 14. Основные элементы режима дня ребенка грудного возраста
носить шерстяные вещи, бижутерию, кольца, пользоваться духами, яркой косметикой и пр.
Медицинский персонал отделения, где находятся дети грудного возраста, должен носить одноразовые или белые, тщательно выглаженные халаты (при выходе из отделения заменяют их другими), шапочки, при отсутствии режима принудительной вентиляции - одноразовые или четырехслойные маркированные маски из марли и сменную обувь. Обязательно строгое соблюдение личной гигиены.
При поступлении в детскую палату новорожденного врач или медицинская сестра сверяет паспортные данные «браслета» (на руку ребенку в родильном блоке повязывают «браслет», на котором указываются фамилия, имя и отчество матери, масса тела, пол, дата и час рождения) и «медальона» (те же записи на медальоне, надетом поверх одеяла) с записями в истории его развития. Кроме того, отмечается время приема больного.
Для новорожденных детей и детей первых дней жизни с желтухой принципиально важным является контроль за уровнем билирубина крови, значительное повышение которого требует серьезных мер, в частности организации заменного переливания крови. Билирубин в крови определяют обычно традиционным биохимическим методом. В настоящее время используют также «Билитест», позволяющий с помощью фотометрии, одним прикосновением к коже получить оперативную информацию об уровне гипербилирубинемии (повышении уровня билирубина в крови).
Уход за кожей и слизистыми оболочками. Цель ухода - здоровая кожа. Целости защитного слоя кожи новорожденного способствуют абсолютная чистота, исключение контактов с сильнодействующими веществами, снижение степени увлажненности и трения кожи о пеленки и другие внешние поверхности. Любые предметы ухода за новорожденным, белье - все должно быть одноразового применения. Оборудование детской палаты или комнаты включает лишь необходимые предметы ухода и мебель. Температура воздуха должна достигать 22-23°С, палаты необходимо постоянно проветривать или использовать кондиционер. Воздух обеззараживают УФ-лучами. После окончания периода адаптации в детской поддерживается температура воздуха в пределах 19-22 °С.
Новорожденный ребенок, как и в дальнейшем грудной ребенок, нуждается в соблюдении важнейших правил гигиены: умывании, купании, уходе за пупком и т.д. При пеленании кожу ребенка каждый раз внимательно осматривают. Уход не должен причинять ему неприятных ощущений.
Утренний и вечерний туалет новорожденного заключается в обмывании лица теплой кипяченой водой, промывании глаз смоченным кипяченой водой стерильным ватным тампоном. Каждый глаз промывают отдельным тампоном в направлении от наружного угла к переносице, затем сушат чистыми салфетками. В течение дня глаза промывают по мере надобности.
Носовые ходы ребенка приходится очищать довольно часто. Для этого используют ватные жгутики, приготовленные из стерильной ваты. Жгутик смазывают стерильным вазелиновым или растительным маслом и вращательными движениями осторожно продвигают в глубь носовых ходов на 1,0-1,5 см; правый и левый носовые ходы очищают отдельными жгутиками. Не следует слишком долго проводить эту манипуляцию.
Туалет наружных слуховых проходов проводят по мере необходимости, их протирают сухими ватными жгутиками.
Полость рта здоровым детям не протирают, так как слизистые оболочки легко травмируются.
Тампоном, смоченным растительным маслом, обрабатывают складки, удаляя избытки сыровидной смазки. Для профилактики опрелостей кожу ягодиц, подмышечных областей, складки бедер смазывают 5 % таниновой мазью.
Ногти новорожденному ребенку и ребенку грудного возраста нужно обрезать. Удобнее пользоваться ножницами с закругленными браншами или щипчиками для ногтей.
По окончании периода новорожденности (3-4 нед) ребенка умывают утром и вечером, а также по мере необходимости. Лицо, шею, ушные раковины (но не слуховой проход), руки ребенка обмывают теплой кипяченой водой или протирают ватой, смоченной водой, затем обтирают насухо. В возрасте 1-2 мес эту процедуру проводят не менее двух раз в день. С 4-5 мес можно умывать ребенка водопроводной водой комнатной температуры.
После мочеиспускания и дефекации ребенка подмывают, соблюдая определенные правила. Девочек подмывают спереди назад, чтобы избежать загрязнения и инфицирования мочеполовых путей. Подмывание проводят рукой, на которую направляют струю теплой воды (37-38 °С). При сильном загрязнении используют нейтральное мыло («Детское», «Тик-так» и др.).
Недопустимо подмывать детей непроточной водой, например в тазике.
После подмывания ребенка кладут на пеленальный стол и чистой пеленкой промокают кожу. Затем складки кожи смазывают стерильным ватным тампоном, смоченным стерильным растительным (подсолнечным, персиковым) или вазелиновым маслом. Для профи-
лактики опрелостей кожные складки смазывают стерильным растительным маслом или детскими кремами (косметические масла типа «Алиса», «Бэби Джонсон-и-Джонсон», мази «Деситин», «Драполен» и др.) в определенной последовательности: за ушами, шейную складку, подмышечные, локтевые, лучезапястные, подколенные, голеностопные и паховые области. Метод нанесения масла или крема называется «дозированием через материнские руки»: мать (медсестра) сначала втирает масло или крем в свои ладони, а затем остатки наносит на кожу ребенка.
Обработка пупочной ранки проводится 1 раз в сутки. В последнее время рекомендуется воздерживаться от применения красящих веществ, чтобы не пропустить красноту и другие признаки воспаления пупочной ранки. Обычно используют 70 % этиловый спирт, спиртовую настойку багульника и др. После отпадения пуповины (4-5-е сутки) пупочную ранку промывают 3 % раствором пероксида водорода, затем 70 % этиловым спиртом и прижигают 5% раствором калия перманганата или карандашом ляписа.
Купание. Моют новорожденных детей с детским мылом под теплой (температура 36,5-37 °С) проточной водой, насухо вытирают кожу пеленкой легкими промокательными движениями.
Первую гигиеническую ванну проводят новорожденному обычно после отпадения пуповины и эпителизации пупочной ранки (7-10-й день жизни), хотя никаких противопоказаний к приему ванны с 2-4 дня жизни нет. В течение первых 6 мес ребенка купают ежедневно, во втором полугодии - через день. Для купания необходимы ванночка (эмалированная), детское мыло, мягкая губка, водяной термометр, кувшин для ополаскивания ребенка теплой водой, пеленка, простыня.
Ванночку предварительно моют горячей водой с мылом и щеткой, затем обрабатывают 0,5 % раствором хлорамина (если купание проводится в детском учреждении) и ополаскивают горячей водой.
Для детей первого полугодия температура воды в ванне должна быть 36,5-37 °С, для детей второго полугодия - 36-36,5 °С. Продолжительность ванны на первом году жизни должна составлять не более 5-10 мин. Одной рукой осторожно поддерживают голову и спину ребенка, другой намыливают шею, туловище и ягодицы; особенно тщательно промывают складки в области шеи, в локтевых, паховых областях, за ушами, под коленками, между ягодицами (рис. 15, а). На заключительном этапе купания ребенка вынимают из ванны, поворачивают спинкой кверху и обливают чистой водой
(рис. 15, б). Ребенка быстро завертывают в пеленку и обсушивают промокательными движениями, после чего, обработав кожные складки стерильным вазелиновым маслом, одевают и укладывают в кроватку.
 Рис. 15.
Купание ребенка грудного возраста:
Рис. 15.
Купание ребенка грудного возраста:
а - положение при купании; б - обливание после купания
Мыло при купании используют не чаще 2 раз в неделю, лучше пенку-шампунь «от макушки до пяток» Johnson"s baby или «Детское». У некоторых детей ежедневное купание, особенно в жесткой воде, может вызвать раздражение кожи. В этих условиях рекомендуется ванна с добавлением крахмала: 100-150 г крахмала разводят теплой водой и выливают полученную взвесь в ванну.
Детей первого полугодия купают в положении лежа, второго полугодия - сидя.
Иногда после частого мытья с мылом волосы становятся сухими. В подобных случаях после купания их смазывают прокипяченным растительным маслом или смесью, состоящей из 1/3 касторового масла и 2/3 вазелинового (или прокипяченного подсолнечного) масла. После обработки волосы протирают сухим ватным тампоном.
Косметические средства ухода за новорожденным. Детская косметика- особый вид косметической продукции, предназначенной для ежедневного ухода и полноценной защиты чувствительной кожи ребенка. Косметические линии компаний «Мир детства», «Свобода», «Невская косметика», «Уральские самоцветы» (серии «Дракоша» и «Маленькая фея»), «Инфарма», «Johnson"s baby», «Avent"a», «Huggies», «Bubchen», «Ducray» (A-Derma), «Noelken GmbH» (Babyline), «Qiicco» и др. содержат
все необходимые средства для ухода за малышом: увлажняющие, защитные кремы, туалетное мыло, шампунь, пенки для купания, лосьоны, кремы, присыпки и др. Как и многие другие средства, детская косметика имеет в своем составе экстракты лекарственных растений: ромашки, череды, чистотела, календулы, тысячелистника и зародышей пшеницы. Эти экстракты хорошо переносятся и мягко влияют на кожу ребенка.
Обычно рекомендуют использовать средства одной косметической линии, так как они дополняют и усиливают действие друг друга. Отечественные детские косметические средства не уступают импортным. При изготовлении большинства из них соблюдаются основные дерматологические требования: нейтральный рН, отсутствие консервантов, преобладание минеральных компонентов над органическими (в маслах), используются высококачественные животные жиры, экстракты трав, в шампунях применена формула «без слез», в кремы для опрелостей включаются эксклюзивные лечебные компоненты - пантенол или цинк.
Правила пеленания и одежда детей первого года жизни. Доношенного новорожденного первые 2-3 нед лучше пеленать с руками, а в последующем при соответствующей температуре воздуха в палате руки кладут поверх одеяла. Учитывая, что тугое пеленание стесняет движения, новорожденного одевают в специальную одежду: сначала надевают две распашонки с длинными рукавами (одну легкую, вторую фланелевую), затем заворачивают в пеленку. В таком виде ребенка помещают в конверт из хлопчатобумажной ткани. Обычно в конверт кладут мягкое байковое одеяло, а если необходимо, второе байковое одеяло кладут поверх конверта.
Пеленание проводят перед каждым кормлением, а детей с опрелостями или заболеваниями кожи - чаще. Процесс пеленания схематично выглядит следующим образом: нужно подогнуть верхний край пеленки и уложить малыша; верхний край пеленки должен совпадать с линией плеча; руки малыша фиксируют вдоль туловища; правый край пеленки оборачивают вокруг малыша и закрепляют; обертывают малыша левой частью пеленки. Нижний конец пеленки расправляют, подгибают и закрепляют. Чтобы руки остались свободными, пеленку опускают таким образом, чтобы верхний край пеленки доходил до подмышек (рис. 16).
Подгузник помещают на промежность, после чего ребенка заворачивают в тонкую пеленку. При необходимости подкладывают полиэтиле-
 Рис. 16.
Этапы пеленания малыша. Объяснение в тексте
Рис. 16.
Этапы пеленания малыша. Объяснение в тексте
новую пеленку (клеенку) размером 30x 30 см (верхний край - на уровне поясницы, нижний - до уровня колен). Затем ребенка заворачивают в теплую пеленку, при необходимости - накрывают сверху одеялом.
Пеленальный стол и клеенчатый матрац после пеленания каждого ребенка тщательно протирают 0,5-1 % раствором хлорамина. На пеленальном столе пеленают детей без гнойных проявлений; при необходимости изоляции ребенка все манипуляции (в том числе пеленание) проводят в кровати.
При условии ежедневной стирки и кипячения белья для детей первых месяцев жизни предусматривается определенный комплект белья (табл. 11).
Таблица 11. Комплект белья для детей первых месяцев жизни
 Тонкую
распашонку запахивают на спине, а теплую - на груди ребенка. Рукава у
теплой распашонки длиннее рук, зашивать их не следует. Нижний край
распашонок должен прикрывать пупок.
Тонкую
распашонку запахивают на спине, а теплую - на груди ребенка. Рукава у
теплой распашонки длиннее рук, зашивать их не следует. Нижний край
распашонок должен прикрывать пупок.
С 1-2-месячного возраста на время дневного «бодрствования» пеленки заменяют ползунками или «боди», с 2-3-месячного возраста начинают использовать памперсы (обычно на прогулках), которые меняют каждые 3 ч, а в 3-4 мес, когда начинается обильное слюнотечение, поверх распашонки надевают надгрудничек.
Чепчики, косынку или шапочку из хлопчатобумажной ткани надевают на голову лишь после ванны и на время прогулки.
В 9-10 мес распашонки заменяют рубашкой, а ползунки - колготками (зимой с носками или пинетками). На рис. 17 представлена основная одежда детей первого года жизни.
Подгузники. В современной системе ухода за детьми первого года жизни одноразовые подгузники уверенно занимают главенствующее место, вытесняя многоразовые. Одноразовые подгузники - это иная система ухода за малышом, высвобождающая время родителям для занятия с младенцем, обеспечивающая реальные «сухие» ночи, возможность длительных прогулок, спокойного посещения медицинских учреждений.
Основная «цель» применения одноразовых подгузников - обеспечение сухости кожи ребенка и минимальной ее травматизации. Достигается это подбором подгузника по размеру, его правильным
 Рис. 17.
Основная одежда детей первого года жизни
Рис. 17.
Основная одежда детей первого года жизни
использованием, своевременной сменой и соответствующим уходом за кожей под подгузником.
Одноразовый подгузник работает по следующему принципу: жидкость проходит через покровный слой и поглощается впитывающим материалом. При этом жидкость превращается в гель, что позволяет ей удерживаться внутри подгузника, оставляя поверхность сухой. В настоящее время уже не встречаются полиэтиленовые подгузники со сменными впитывающими вставками, которые задерживали влагу и создавали эффект «компресса».
При выборе подгузника необходимо обязательно узнать у родителей, какой маркой подгузников они пользуются. Тем не менее, подгузники известных фирм-производителей не сильно отличаются по основным характеристикам. Так, подгузник высокого класса (например, дышащие подгузники HUGGIES Super-Flex и др.) обычно состоит из 6 основных элементов:
1.Внутренний слой, который прилегает к коже младенца, должен быть мягким, чтобы не вызывать раздражение трением о кожу, хорошо пропускать жидкость.
2.Проводящий и распределяющий слой быстро поглощает влагу и способствует ее равномерному распределению по подгузнику так, чтобы она не скапливалась в одном месте.
3.Впитывающий слой поглощает влагу из проводящего слоя и удерживает ее внутри за счет превращения жидкости в гель. Количество впитывающего материала (абсорбента) не бесконечно, и в какой-то момент подгузник «переполняется», что можно понять по его внешнему виду или на ощупь. Это главный сигнал того, что подгузник надо менять. Если его не сменить, то дальше он функционирует по типу непроницаемого тканевого подгузника и выполняет роль компресса с локальным повышением температуры и парниковым эффектом.
4.Внутренние барьеры блокируют жидкость, не позволяя ей вытекать сбоку подгузника, вокруг ног. Качество внутренних барьеров является важным признаком при подборе подгузника младенцу, так как соотношение плотности прилегания и эластичности отличаются в разных видах подгузников. Это и определяет ряд негативных явлений: протекание влаги при движениях ребенка, пережимание или неплотный охват бедер и т.д.
5.Внешнее покрытие подгузника. Оно не должно пропускать жидкость, но при этом должно быть пористым (воздухопроницаемым). Воздухопроницаемость обеспечивает пористая ткань, пропускающая воздух к коже малыша, что создает дополнительный эффект испарения и повышенной сухости.
6. Механические застежки. Они могут быть одноразовыми и многоразовыми. Многоразовые и эластичные застежки более удобны, так как позволяют неоднократно перестегивать один и тот же подгузник в случае необходимости. Например, для того чтобы убедиться, что ребенок сухой и не грязный.
При использовании одноразовых подгузников предпочтительнее ничем кожу не смазывать, а лишь обсушивать ягодицы. В необходимых случаях используют специальные кремы, легкие лосьоны или молочко под подгузники с дозированным через руки ухаживающего их нанесением, присыпки, но не тальк или муку. Нежелательны также жирные масла.
При появлении раздражения или опрелости необходимо как можно чаще делать воздушные ванны, а после нанесения лечебных мазей или кремов следует выждать не менее 5-10 мин для их максимального впитывания, остатки снять влажной салфеткой, и лишь потом надеть одноразовый подгузник.
Менять подгузник необходимо при его наполнении и обязательно после стула - это является важнейшим фактором в профилактике инфекции нижних мочевыводящих путей у детей, вульвита у девочек и баланита у мальчиков.
Кормление детей первого года жизни. Различают три вида вскармливания: естественное (грудное), смешанное и искусственное.
Естественным (грудным) называется вскармливание ребенка молоком матери. Женское молоко является уникальным и единственно сбалансированным для новорожденного ребенка продуктом питания. Никакие молочные смеси, даже приближенные по составу к женскому молоку, его заменить не могут. Долг и обязанность любого медицинского работника, будь то врач или медицинская сестра, постоянно подчеркивать преимущества женского молока, прилагать все усилия к тому, чтобы каждая мать кормила ребенка грудью как можно более продолжительное время.
Материнское молоко содержит в оптимальных соотношениях белки, жиры, углеводы, макро- и микроэлементы. С первыми каплями молока (в первые 5-7 дней после рождения ребенка - это молозиво) новорожденный получает комплекс специфических и неспецифических защитных компонентов. Так, в частности, иммуноглобулины (Ig) классов А, М, G обеспечивают передачу от матери ребенку факторов пассивного иммунитета. Уровень этих иммуноглобулинов особенно высок в молозиве.
Вот почему раннее прикладывание ребенка к груди матери (некоторые авторы рекомендуют в настоящее время осуществлять прикла-
дывание в родильном зале) улучшает лактацию матери и обеспечивает передачу новорожденному от нескольких (5-8) до десятков (20-30) г полноценного в иммунологическом отношении белка. Например, IgA в молозиве содержится от 2 до 19 г/л, IgG - от 0,2 до 3,5 г/л, IgM - от 0,5 до 1,5 г/л. В зрелом молоке уровень иммуноглобулинов снижается, составляя в среднем 1 г/л, что тем не менее обеспечивает естественную защиту от различных патогенных микроорганизмов.
Большое значение придается раннему прикладыванию ребенка к груди - в этом случае у новорожденного лучше и быстрее формируется микрофлора кишечника. Само по себе вскармливание приводит к выработке так называемого динамического пищевого стереотипа, обеспечивающего взаимодействие организма ребенка с внешней средой. Немаловажно, что естественное вскармливание позволяет новорожденному лучше перенести состояния, свойственные этому периоду жизни. Они называются переходными или пограничными - это транзиторная потеря первоначальной массы тела, гипертермия и т.п.
С момента первого прикладывания ребенка к груди матери между ними постепенно устанавливаются особые взаимоотношения, по существу начинается процесс воспитания новорожденного.
При кормлении ребенка грудью соблюдают определенные правила:
1.Перед кормлением мать должна чисто вымытыми руками осторожно обмыть грудь кипяченой водой.
2.Сцедить несколько капель молока, с которыми удаляются бактерии из конечных отделов выводных железистых протоков.
3.Принять удобное положение для кормления: сидя, поставив левую ногу на скамеечку, если кормит из левой груди, и правую ногу - из правой груди (рис. 18).
4.Необходимо, чтобы при сосании ребенок захватывал ртом не только сосок, но и околососковый кружок. Нос ребенка должен быть свободен, чтобы правильно дышать. Если носовое дыхание затруднено, то перед кормлением носовые ходы прочищают ватным жгутиком, смоченным вазелиновым маслом, или с помощью электроотсоса.
5.Продолжительность кормления не должна превышать 20 мин. В течение этого времени не следует давать ребенку засыпать.
6.Если после кормления у матери остается молоко, то его остатки сцеживают в стерильную посуду (в бутылочку с воронкой или стакан). Наиболее эффективный способ - отсасывание молока вакуумным аппаратом. При его отсутствии используют резиновую накладку, молокоотсос с резиновым баллончиком. К началу кормления молокоотсосы должны быть простерилизованы (рис. 19).
 Рис. 18.
Кормление ребенка грудью в положении: а - сидя; б - лежа
Рис. 18.
Кормление ребенка грудью в положении: а - сидя; б - лежа
 Рис. 19.
Варианты молокоотсосов
Рис. 19.
Варианты молокоотсосов
При отсутствии молокоотсоса молоко сцеживают руками. Предварительно мать моет руки с мылом, насухо их вытирает. Затем кладет большой и указательный пальцы на внешнюю границу околососкового кружка, сильно и ритмично сжимает пальцы. Сосок трогать не следует.
7. В целях профилактики образования трещин и мацерации сосков грудь по окончании кормления необходимо обмыть теплой водой и осушить чистой, тонкой полотняной пеленкой.
При грудном вскармливании ребенок сам регулирует количество необходимой ему пищи. Тем не менее, чтобы знать точное количество полученного им молока, необходимо систематически проводить так называемое контрольное кормление. Для этого ребенка как обычно пеленают перед кормлением, затем взвешивают (в пеленках), кормят, повторно взвешивают в той же одежде, не меняя пеленок. По разнице в массе судят о количестве высосанного молока. Контрольное кормление обязательно при недостаточной прибавке ребенка в массе и при заболевании.
Если ребенок высосал недостаточное количество молока, а также если он болен или болеет мать, то его кормят или докармливают сцеженным женским молоком. Хранить сцеженное молоко необходимо в холодильнике при температуре не выше 4 °С. В течение 3-6 ч после сцеживания и в случае правильного его хранения оно может быть использовано после подогрева до температуры 36-37 °С. При хранении в течение 6-12 ч молоко можно использовать только после пастеризации, а после 24 ч хранения его необходимо стерилизовать. Для этого бутылочку с молоком ставят в кастрюлю, наливают теплую воду несколько выше уровня молока в бутылочке. Далее при пастеризации воду нагревают до температуры 65-75 °С и бутылочку с молоком выдерживают в ней в течение 30 мин, при стерилизации воду доводят до кипения и кипятят в течение 3-5 мин.
Бутылочки со сцеженным молоком хранят на сестринском посту в холодильнике вместе с молочными смесями. Каждая бутылочка должна иметь этикетку, на которой написано, что в ней содержится (грудное молоко, кефир и т.д.), дата приготовления, а на бутылочке со сцеженным молоком - час сцеживания и фамилия матери.
Необоснованное введение частичного питания через бутылочку (другой пищи и питья) нужно запрещать, поскольку это может отрицательно сказаться на грудном вскармливании. Кроме того, кормящие матери должны знать, что возвращаться к грудному вскармливанию очень сложно.
При недостатке грудного молока применяют дополнительную систему кормления. Ребенок будет сосать грудь, получая при этом питание из бутылочки через специальные капилляры. При этом сохраняются физиологический и психоэмоциональный компоненты грудного вскармливания и стимулируется выработка молока.
Когда у матери возникают временные сложности с кормлением ребенка грудью или грудным молоком, рекомендуется пользоваться мягкой ложечкой (SoftCup). Градуированная ложечка удобна для кормления благодаря непрерывной дозированной подаче питания. Градуированной ложечкой можно кормить ребенка сразу после кормления, в до- и после операционный период у детей с патологией челюстно-лицевого аппарата.
Смешанным называется вскармливание, при котором ребенок, наряду с грудным молоком, дополнительно получает искусственные молочные смеси.
Искусственным называется вскармливание ребенка на первом году жизни искусственными молочными смесями.
Для гигиенически безупречного кормления грудных детей используется специальная посуда: бутылочки из чистейшего и термоустойчивого стекла, соски из каучука и силикона и быстрые стерилизаторы для них (рис. 20).
Кормление ребенка молочной смесью при смешанном и искусственном вскармливании преимущественно осуществляется через соску из бутылочки. Используют градуированные бутылочки вместимостью 200-250 мл (цена деления - 10 мл). На бутылочку надевают соску с дырочкой. Дырочку в соске прокалывают иглой, прокаленной над пламенем. Отверстие в соске должно быть небольшим, чтобы при перевертывании бутылочки молоко вытекало каплями, а не лилось струей. Смесь или молоко следует давать ребенку подогретым до температуры 37-40 °С. Для этого перед кормлением бутылочку помещают в водяную баню на 5-7 мин. Водяная баня (кастрюля) должна иметь маркировку «Для подогрева молока». Каждый раз необходимо проверять, достаточно ли смесь согрелась, не слишком ли она горячая.
При кормлении детей адаптированными (приближенными по своему составу к материнскому молоку) молочными смесями типа «Детолакт», «Малютка», «Бона» последовательность подготовительных операций несколько иная. В простерилизованную бутылочку наливают кипяченую воду, мерной ложкой добавляют сухую молочную смесь. Затем бутылочку встряхивают и надевают на нее чистую соску. После кормления бутылочку моют содой при помощи ерша.
 Рис. 20.
Бутылочки для детского питания, соски, пустышки, термосы и стерилизаторы для бутылочек, щеточки для мытья бутылочек
Рис. 20.
Бутылочки для детского питания, соски, пустышки, термосы и стерилизаторы для бутылочек, щеточки для мытья бутылочек
При кормлении бутылочку надо держать так, чтобы горлышко ее все время было заполнено молоком, иначе ребенок будет заглатывать воздух, что часто приводит к срыгиванию и рвоте (рис. 21).
Ребенка держат на руках в таком же положении, как при кормлении грудью, либо в положении на боку с подложенной под голову небольшой подушечкой. Во время кормления нельзя отходить от ребенка, нужно поддерживать бутылочку, следить за тем, как ребенок сосет. Нельзя кормить спящего ребенка. После кормления нужно тщатель-
 Рис. 21.
Правильное (а) и неправильное (б) положение бутылочки при искусственном вскармливании
Рис. 21.
Правильное (а) и неправильное (б) положение бутылочки при искусственном вскармливании
но обсушить кожу вокруг рта ребенка, осторожно приподнять его и перевести в вертикальное положение для удаления заглоченного при кормлении воздуха.
При кормлении ребенка имеют значение любые «мелочи». Детям, склонным к икоте и метеоризму, лучше использовать так называемые эксклюзивные противоикотные соски, например Antisinghiozzo Кикко, имеющие разгрузочные каналы-бороздки для свободного доступа воздуха внутрь бутылочки во время кормления. Это компенсирует объем высасываемого ребенком молока. Уменьшается процесс образования газа, а тем самым - и возможность развития кишечных колик у новорожденного и ребенка грудного возраста. Обеспечивается выбор специальных прорезей в соске для любого вида питания, чтобы была возможность предложить ребенку нужный вариант в нужное время (рис. 22).
 Рис. 22.
Варианты отверстия в соске для различных видов искусственного питания
Рис. 22.
Варианты отверстия в соске для различных видов искусственного питания
 Рис. 23.
Кормление «в подоле»
Рис. 23.
Кормление «в подоле»
поза предотвращает нарушение моторики желудочно-кишечного тракта, исключают возможность искривления позвоночника у ребенка, кроме того, она удобна для кормящей матери.
Для лучшего усвоения пищи необходимо соблюдать установленные часы кормлений. Если общее состояние не нарушено и аппетит сохранен, то режим питания больных может быть такой же, как здоровых детей того же возраста (детей до 2 мес кормят 6-7 раз, до 5 мес - 6 раз, с 5 мес до 1-1,5 лет - 5 раз). При тяжелом состоянии ребенка, плохом аппетите кормят более часто (через 2-3 ч) и порциями меньшего объема.
Больных детей иногда очень сложно накормить не только потому, что у них плохой аппетит, но и из-за наличия привычек, приобретенных в домашней обстановке. Требуется большое терпение, так как даже кратковременный отказ от еды слабых и истощенных детей может неблагоприятно отразиться на течении болезни. В стационарах все смеси для детей первого года жизни получают в пищеблоке. Сухие смеси в буфете превращают в готовые к употреблению непосредственно перед кормлением ребенка. Вид смеси, ее объем и частоту кормления для каждого ребенка устанавливает врач.
Чем меньше возраст ребенка, тем больше он нуждается в максимально адаптированных смесях. К рекомендуемым для кормления детей первых шести месяцев жизни относят смеси «Нутрилак 0-6» («Нутритек», Россия), «Nutrilon-1» («Nutricia», Голландия), «Semper Bebi-1» («Semper», Швеция), «Pre-Hipp» и «ХиПП-1» (ХиПП, Австрия), «Хумана-1» («Humana», Германия), «Энфамил-1» («Mead Johnson», США), «НАН-1» («Nestte», Швейцария), «Галлия-1» («Данон», Франция), «Фрисолак-1» («Friesland Nutrition», Голландия) и др.
«Последующие» смеси, рекомендуемые для кормления детей второго полугодия жизни: «Нутрилак 6-12» («Нутритек», Россия), «Nutrilon 2» («Nutricia», Голландия), «Semper Bebi-2» («Semper», Швеция), «ХиПП-2» (ХиПП, Австрия), «Хумана-2», «Хумана Фольге- мильх-2» («Humana», Германия), «Энфамил-2» («Mead Johnson», США), «НАН-2» («Nestte», Швейцария), «Галлия-2» («Данон», Франция), «Фрисолак-2» («Friesland Nutrition», Голландия) и др.
Для детей первого года жизни, помимо сладких адаптированных смесей, созданы адаптированные кисломолочные смеси: жидкая кисломолочная смесь «Агуша-1» (Россия) для детей в возрасте от 2-4 нед жизни до 5-6 мес; «Малютка» (Россия); «NAN кисломолочный» («Nestb», Швейцария) с бифидобактериями, «Gallia lactofidus» и «Lactofidus» («Danon», Франция). Частично адаптированная кисломо-
Существуют также детские лечебные смеси, которые назначают новорожденным с низкой массой тела при рождении («Алпрем», «Гумана-0»), при непереносимости молочного сахара (А1-110, «НутриСоя»), при поливалентной аллергии к белкам коровьего молока, сои, тяжелой диарее («Алфаре», «Прособи», «Портаген», «СимилакИзомил»).
При искусственном вскармливании объем высосанной молочной смеси определяют по градуированной шкале бутылочки. Количество высосанного молока из груди матери или смеси из бутылочки отмечают после каждого кормления в индивидуальном сестринском листе, заполняемом на каждого ребенка грудного возраста.
Уже на первом году жизни, начиная с 4-5-го месяца, ребенка постепенно приучают к новым видам пищи (прикорм). При введении прикорма следует соблюдать определенные правила. Прикорм дают перед кормлением грудью или смесями, причем с ложечки. К блюдам прикорма относятся каши, овощные пюре, мясные гаше (фарш, фрикадельки), желток, бульон, творог и т.д. Так как с 6 мес ребенок начинает сидеть, его следует кормить за специальным столом или посадив на колени взрослого. При кормлении ребенку на грудь подвязывают клеенчатый фартук или просто пеленку.
Сроки введения прикорма в рацион детей, находящихся на естественном вскармливании, регламентированы Институтом питания
РАМН (табл. 12).
Таблица 12. Сроки введения блюд прикорма при естественном вскармлива-
нии детей

 На первом году жизни, особенно в отделениях для детей грудного возраста, для кормления должна использоваться стерильная посуда.
На первом году жизни, особенно в отделениях для детей грудного возраста, для кормления должна использоваться стерильная посуда.
Вскармливание недоношенных детей - чрезвычайно трудная и ответственная задача. Недоношенные дети, у которых отсутствует глотательный рефлекс или отмечается остановка дыхания во время кормления, получают кормление через зонд (рис. 24). Кормление с помощью одноразового зонда осуществляется, когда он вводится в желудок ребенка только для одного кормления, и постоянного, если зонд оставляют в желудке на 2-3 дня. Постоянный зонд в отличие от одноразового меньше в диаметре, поэтому его можно вводить через носовые ходы, хотя введение зонда через рот считается более физиологичным, так как при этом не нарушается внешнее дыхание.
Правила стерилизации сосок и бутылочек. Грязные соски тщательно моют сначала проточной водой, а потом теплой водой с содой (0,5 чайной ложки питьевой соды на стакан воды), при этом их выворачивают наизнанку. Затем соски кипятят в течение 10-15 мин. Стерилизация сосок проводится раз в день, обычно в ночное время. Проводит ее палатная медицинская сестра. Чистые резиновые соски сохраняют сухими в закрытой (стеклянной или эмалированной) посуде с маркировкой «Чистые соски». Чистые соски достают стерильным пинцетом, а затем чисто вымытыми руками надевают на бутылочку. Использованные соски собирают в посуду с маркировкой «Грязные соски».
Стерилизация бутылок проводится в буфетной. Сначала бутылки обезжиривают в горячей воде с горчицей (50 г сухой горчицы на 10 л воды), затем моют с помощью ерша, промывают проточной водой
 Рис. 24.
Кормление недоношенного ребенка через зонд
Рис. 24.
Кормление недоношенного ребенка через зонд
снаружи и изнутри (используют устройство в виде фонтанчиков для ополаскивания бутылок) и ополаскивают. Чистые бутылки горлышком вниз помещают в металлические сетки, а когда стекут остатки воды, бутылочки в сетках ставят в сухожаровой шкаф на 50-60 мин (температура в шкафу 120-150 °С).
Бутылочки можно стерилизовать кипячением. Для этого их помещают в специальную посуду (бак, кастрюлю), заливают теплой водой и кипятят 10 мин.
Хранят стерильные бутылочки с горловинами, закрытыми стерильными ватно-марлевыми тампонами, в отдельно выделенных для этого шкафах.
Наблюдение за стулом и его регистрация. У новорожденных первородный кал (меконий), представляющий собой густую вязкую массу темного цвета, отходит к концу первых суток жизни. На 2-3-й сутки появляется так называемый переходный стул, имеющий кашицеобразную консистенцию, темноватого цвета, а затем устанавливается нормальный стул желтого цвета с кислым запахом. Частота стула у новорожденных - 2-6 раз в сутки, к году - 2-4 раза в сутки.
Характер и частота стула зависят от вида вскармливания. При грудном вскармливании стул бывает 3-4 раза в сутки, желтого цвета, кашицеобразный, с кислым запахом. При искусственном вскар-
мливании стул наблюдается реже - 1-2 раза в сутки, более плотный, оформленный, светло-зеленый, иногда серовато-глинистый, по консистенции напоминает замазку, с резким запахом.
Жидкий стул может быть при расстройствах пищеварения; цвет кала меняется, появляются патологические примеси в виде слизи, зелени, крови и т.д.
Медицинская сестра должна уметь определять характер стула, так как по его виду можно выявить начальные признаки заболевания. Следует докладывать о патологических изменениях стула врачу и показывать испражнения. В сестринском листе обязательно отмечают, сколько раз был стул, а специальным условным знаком - его характер: кашицеобразный (нормальный); разжиженный; с примесью слизи; с примесью зелени; кровь в стуле; оформленный стул.
Профилактика деформаций скелета. Деформации скелета возникают, если ребенок длительно лежит в кроватке в одном положении, при тугом пеленании, при наличии мягкой постели, высокой подушки, при неправильной позе ребенка на руках.
С целью предупреждения деформаций скелета на кроватку кладут плотный матрац, набитый ватой или конским волосом. Для детей первых месяцев жизни подушку лучше класть под матрац: это предохраняет от чрезмерного сгибания головки, а также предупреждает срыгивание.
Ребенка в кроватке необходимо укладывать в разных положениях, периодически брать на руки.
При пеленании необходимо следить, чтобы пеленки и распашонки свободно облегали грудную клетку. Тугое пеленание и стягивание грудной клетки могут привести к деформации последней и нарушению дыхания.
Учитывая слабость мышечно-связочного аппарата, нельзя сажать детей до 5-месячного возраста. Если ребенка берут на руки, то предплечьем левой руки надо поддерживать ягодицы, а другой рукой - голову и спину.
Транспортировка детей грудного возраста. Транспортировка детей грудного возраста не представляет серьезных трудностей. Детей обычно переносят на руках (рис. 25, а). Необходимо использовать наиболее физиологическое и удобное положение. Такое положение можно создать, используя для переноски ребенка только одну руку, а вторую - оставлять свободной для выполнения различных манипуляций (рис. 25, б, в).
 Рис. 25.
Способы переноски ребенка грудного возраста. Объяснение в тексте
Рис. 25.
Способы переноски ребенка грудного возраста. Объяснение в тексте
Правила пользования кувезом. Для выхаживания ослабленных новорожденных, недоношенных детей и детей с малой массой тела используют кувезы. Кувез - специальный медицинский инкубатор, в котором поддерживаются постоянная температура, влажность и необходимая концентрация кислорода в воздухе. Специальные приспособления позволяют организовать необходимый уход за ребенком, проводить разнообразные манипуляции вплоть до взвешивания, не вынимая ребенка из кувеза (рис. 26). Верхняя часть кувеза прозрачная, сделана из органического стекла или пластмассы, что позволяет следить за состоянием и поведением ребенка. На передней стенке колпака укреплены термометр и гигрометр, по показаниям которых можно судить о температуре и влажности воздуха внутри кувеза.
Перед использованием кувез должен быть хорошо проветрен и продезинфицирован. Согласно инструкции по эксплуатации, рекомендуется проводить дезинфекцию кувеза формалином. Для этого под колпак кладут кусок ваты, смоченной 40 % раствором формалина, и включают кувез на 6-8 ч, после чего вату удаляют и инкубатор оставляют включенным при закрытом колпаке еще на 5-6 ч. Кроме того, внутренние стенки колпака, ложе для ребенка и подкладной матрац тщательно протирают 0,5 % раствором хлорамина.
Включение кувеза проводится в следующей последовательности: сначала заполняют водой водоиспарительную систему, затем подключают к сети, далее плавным вращением регулятора температуры и влажности подбирают необходимый микроклимат.
 Рис. 26.
Кувез закрытого типа
Рис. 26.
Кувез закрытого типа
Ребенок в кувезе находится обнаженным. Поддерживается постоянная температура 34-37 °С и относительная влажность воздуха 85-95 %. В кувез подается кислород в смеси с атмосферным воздухом, причем концентрация кислорода не превышает 30 %. Специальная система тревоги оповещает звуковым сигналом о нарушении параметров.
Сроки пребывания в кувезе определяются общим состоянием ребенка. Если новорожденный находится в нем более 3-4 дней, то значительно возрастает микробная обсемененность. По существующим правилам в таком случае следует переложить ребенка в другой инкубатор, вымытый и проветренный.
Выхаживание недоношенных детей в кувезе в течение 3-4 нед в значительной степени повышает эффективность лечебных мероприятий и выхаживания, снижает риск возникновения различных осложнений.
 Рис. 27.
Реабилитационная кровать для новорожденных с неврологической патологией
Рис. 27.
Реабилитационная кровать для новорожденных с неврологической патологией
Кровать реабилитационная для новорожденных и грудных детей. Для недоношенных новорожденных и грудных детей с неврологической патологией применяют специальные кровати-ванны (типа «Сатурн-90»), обеспечивающие комфорт для больного ребенка за счет создания эффекта плавучести и имитации условий, близких к внутриутробным. Максимально низкое контактное давление на тело ребенка предотвращает микроциркуляторные и трофические нарушения. Устройство представляет собой ванну из нержавеющей стали с пористым дном, заполненным стеклянными микрошариками. Под ванной на раме расположены нагнетатель, узел стабилизации температуры нагнетаемого воздуха, система управления и автоматического контроля. Фильтрующая простыня отделяет тело ребенка, плавающего в «сухой жидкости», от стеклянных микрошариков (рис. 27).
КОНТРОЛЬНЫЕ ВОПРОСЫ
1.Какие лица не допускаются к уходу за детьми грудного возраста?
2.В чем заключается уход за кожей и слизистыми оболочками у новорожденного и ребенка грудного возраста?
3.Как проводится гигиеническая ванна?
4.Что входит в комплект одежды детей первых месяцев жизни и второго полугодия?
5.Назовите правила кормления ребенка грудью.